Gyakori kérdések
A gyermekgyógyászati gyakorlatban a leggyakrabban előforduló panaszok, tünetek egyike a hányás. Ez a tünet betegségek egész sorát vezetheti be és bár a leggyakoribb kiváltó oka a vírusfertőzés következtében kialakult gyomor-bél hurut (gastroenteritis), a kortól és kísérő tünetektől függően egyéb betegségek is megfontolandók a hányás hátterében.
A hányás lehet akut, hirtelen jelentkező és krónikus, heteken-hónapokon át gyakrabban vagy ritkábban, de nem múlóan fellépő tünet. A következő pár sorban egy rövid összefoglalást szeretnék adni az akut hányással járó betegségekről és pár szóval felvázolni, mi és miért történik az orvosi rendelőben a hányás miatt érkező gyermeknél, illetve mit tehet a szülő otthon.
Az akut hányás messze leggyakoribb oka, mint már említettem a vírusfertőzés következtében kialakuló gastroenteritis. Mivel azonban egyéb betegség is jelentkezhet hányással, ez alapján az első megválaszolandó kérdés, hogy “Van-e a gyermek kora illetve egyéb tünete vagy a kórlefolyás alapján egyéb ok a háttérben, vagy “csak” gastroenteritisszel állunk szemben?”. Következő lépésként eldöntendő, hogy ” A hányás ellenére megoldható-e a szájon át történő folyadékpótlás?”, valamint az, hogy a folyadékhiány mértéke alapján “Szükséges-e kórházi felvétel intravénás folyadékpótlás céljából?”.
Az első kérdés tehát az, ami a szülőket és az orvost is legjobban foglalkoztatja: mitől hány a gyermek.
Ehhez elengedhetetlen a részletes kórtörténet ismerete és a gyermek alapos vizsgálata. Ez utóbbit azért is hangsúlyoznám, mert nem egyszer szembesülünk azzal a kérdéssel hogy a hason kívül mást miért vizsgálunk, miért “kínozzuk” az egyébként is beteg gyermeket. Mi köze a tüdő meghallgatásának vagy a nyak mozgatásának a hányáshoz? Nos, minderre azért van szükség, mert az alábbi betegségek tüneteit keressük:
- egyéb fertőzések: húgyúti fertőzések, agyhártyagyulladás, agyvelőgyulladás, középfül gyulladás, tüdőgyulladás, hasnyálmirigy gyulladás – melyeket általában magas láz és a gyulladás gócára utaló specifikus jelek kísérnek
- sebészi beavatkozást igénylő hasi kórképek pl. vakbélgyulladás, hashártyagyulladás, bélelzáródás, invaginatio, pylorus stenosis, fejlődési rendellenességek – melyek a jellegzetes időbeni kórlefolyás, a gyermek kora és a has betapinthatósága alapján merülnek fel /pl. a pylorus stenosis jellegzetesen hat hetes kor környékén, láz nélkül jelentkező sugárhányás tüneteivel jelentkezik/
- vesekő – amire a periódusokban jelentkező görcsös hasi fájdalom, derékfájdalom vagy lágyéktájra sugárzó fájdalom irányítja a figyelmet és nem egyszer véres vizelet kíséri
- gastroesophageális reflux - ami jellemzően láztalan gyermeken, étkezés utáni hányás-bukás formájában jelentkezik
- anyagcsere betegségek pl. diabetes mellitus – felborult anyagcsere esetén /ún. ketoacidózis állapotában/ akár sebészi beavatkozást igénylő betegség tüneteit is utánozhatja
- agynyomás fokozódással járó állapotok pl. daganat vagy korábbi fejsérülés miatt kialakult vérzés miatt – a trauma már a kórtörténet felvételekor kiderül, ill. a vizsgálat során idegrendszeri eltéréseket találunk. Az agydaganatokra jellemző az általában reggel jelentkező hányás, fejfájás.
- ételallergiák pl. tehéntej fehérje érzékenység
- ételfertőzések, ételmérgezések – gyümölcsleves nyáron?
- migrén - jellemzően láztalan gyermeken, heves fejfájás kíséretében, bevezető tüneteket követően jelentkezik hányás. Gyakran a családban is van migrénes .
- mérgezések pl. gomba, gyógyszer – általában a kórtörténet felvételekor derül rá fény
Láthatjuk tehát, hogy számos betegség felmerül a hányás hátterében, melyek között az elkülönítés az orvos feladata, azonban a szülőknek is fontos tudni, hogy vannak figyelemfelkeltő jelek, amik az “egyszerű” gatroenteritis helyett más betegség irányába terelik a gondolkodást, és ezek észlelése esetén nagyon fontos a gyermek minél előbbi orvosi vizsgálata. Ilyen alarmírozó tünetnek számít, ha:
- a gyermek sugárban hány és/vagy
- feszes puffadt a hasa, felhúzott lábakkal fekszik és/vagy
- nagyon magas láz kíséri a hányást és/vagy
- tarkómerevség alakul ki és/vagy
- véres hányás jelentkezik
Ilyen esetekben az otthoni kezeléssel kísérletezés nem célravezető, amilyen gyorsan lehet, orvoshoz kell fordulni.
A második kérdés az első megválaszolása után, hogy vajon megoldható-e a szájon keresztül történő folyadékpótlás.
Erre a gyermek kora, a hányások sűrűsége adhatja meg a választ, valamint segít a harmadik kérdés megfontolása is, tudniillik, hogy milyen mértékű a kiszáradás. Sajnálatos módon a folyadékveszteség egy bizonyos mértéken túl hányást provokál, így a kiszáradt gyermek szájon át már biztosan nem “tölthető fel” folyadékkal. A fenti két kérdésre tehát a betegség lefolyása, valamint a vizsgálat eredménye együttesen megadja a választ. A sápadt-bágyadt, aláárkolt, beesett szemű, száraz nyelvű, acetonos leheletű gyermek, aki 15 percenként hány biztosan kórházi felvételre kerül vénás folyadékpótlás céljából. Természetesen a kórházi ápolás csecsemők és kisded korú gyermekek esetében már sokkal enyhébb jelek esetén is indikált, hiszen egy hányás mennyisége arányaiban a testméretekhez viszonyítva sokkal nagyobb mértékű veszteséget jelent pl. egy csecsemő, mint egy 16 éves serdülő esetében.
Mielőtt mindenki megijedne, szeretném megnyugtatásul elárulni, hogy nem kell minden hányó gyermeknek kórházba kerülni, hiszen – ismétlem – az esetek döntő többségében vírusos fertőzésről van szó (illetve az év végi ünnepek közeledtével meg kell említeni a megszokottól eltérő mennyiségű és összetételű étkezés miatt kialakult hányást is), mely magától múló betegség és megfelelő folyadékpótláson, hányingercsillapításon illetve lázcsillapításon kívül egyéb beavatkozást nem igényel.
Mit tegyünk tehát, amennyiben gyermekünk otthon elkezd hányni?
(és a fenti alarmírozó tünetek nem jelentkeznek!)
Gyakran kínáljuk folyadékkal, lehetőleg az elvesztett mennyiséggel arányosan. Célszerű nem csak egy-egy kortyot, hanem 10-15 percenként fél-egy deciliter folyadékot itatni a gyermekkel, hiszen ha a hányás ismétlődik, az a kortytól illetve a decilitertől is ismétlődni fog, azonban óránként pár korty folyadékkal hosszú távon sokkal kevesebb folyadék pótolható, mint deciliterekkel. A hányással elveszett ionok pótlása céljából, valamint azért, mert a gastroenteritiseket általában a hányás után jelentkező hasmenés is kíséri, célszerűen cukrot, sót és folyadékot egyszerre kell adni, aminek jó módja a ropi etetése és cukros tea itatása. Ezzel a sóbevitel is megoldott, valamint ropi fogyasztása után a szomjúságérzet miatt a gyermekek szívesebben isznak. Természetesen rendelkezésre állnak gyógyszertárban kapható készítmények, melyek a fenti összetevőket megfelelő arányban tartalmazzák . Ilyen pl. a Normolyt por valamint a HIP ORS 200, melyeket érdemes használni. Mindezek mellett gyermekeknek való hányinger csillapító gyógyszer is elérhető kúp formájában (Daedalonetta), ami nem hiányozhat a gyermekes család otthoni gyógyszertárából. “Népi megfigyelés”, de a gyakorlatban látjuk a hatásosságát, hogy a hideg, buborékmentes kóla csillapítja a hányingert, emellett megfelelő mennyiségű cukrot is tartalmaz. Érdemes tehát a gyermekkel 1-2 dl hideg kólát itatni buborék kikeverését követően. Amennyiben az otthoni próbálkozások nem járnak sikerrel, illetve a fent már részletezett egyéb tünetek társulnak a hányással, mindenképpen javasolt az orvos (háziorvos, ügyelet) felkeresése és a továbbiakban az egészségügyi szakember feladata a differenciálás a kórképek között illetve a folyadékhiány felmérése és a gyermek hazaengedésének vagy kórházi felvételének eldöntése.
Kórházi felvétel esetén a szülő első kérdése mindig az, hogy mikor mehetnek haza. Nos, amennyiben a hányást gastroenteritis okozza, addig szükséges a kezelés, amíg a hányás tart és amíg a gyermek megfelelően nem itatható szájon át. Ez általában 1-2 napot szokott jelenteni. Amennyiben más betegség okozza a hányást, az adott betegség kezelésétől függő időtartamig szükséges a gyermeket a kórházban tartani. Ez természetesen betegség függő.
A fenti pár sor nem kimerítő részletességű, hiszen ezzel a témával vaskos könyveket lehetne megtölteni, de remélem, hogy a rövid áttekintés segítségül szolgál kezdő és gyakorló szülőknek egyaránt. A fenti szempontokat azért tartottam kiemelendőnek, mert a gyermekek egészsége és az egészségügyi ellátás optimális kihasználása érdekében azt tartom a legfontosabbnak, hogy míg súlyosan beteg gyermekek a lehető legrövidebb időn belül kerüljenek ellátásra (alarmírozó jelek!), addig a kórházi kezelést nem igénylő, enyhe esetekben a gyermekek otthon, családjuk körében gyógyulhassanak.

Dr Vajda Zsolt
Gyermekkorban az egyik leggyakrabban előforduló betegség a nátha. Az észlelt tüneteket legtöbbször vírusok okozzák, ezek a kórokozók cseppfertőzéssel terjednek. Különösen kedvez a fertőzés terjedésének a környezet hőmérsékletváltozása- a hirtelen felmelegedés, a zsúfolt, meleg helység, a gyermekközösség.
Mit észlel a szülő?
Bágyadtságot, étvágytalanságot, vízszerű orrfolyást, köhécselést (a hátsó garatfalon lecsurgó váladék miatt). Csecsemők esetében gyakran tapasztalhatunk etetési nehezítettséget- ennek oka, hogy ebben az életkorban csak orrlégzés van, ami viszont a felszaporodó váladék miatt gátolt. Ezért elsődleges feladat az orr kitisztítása. Ameddig a gyermek nem tud megbízhatóan orrot fújni, a szülő feladata eltávolítani a váladékot. Otthoni körülmények között, ezt az erre rendszeresített, patikában kapható orrszívó- porszívó segítségével lehet megoldani. Ennek a menete a következő- először a gyógyszertárban kapható tengeri sót tartalmazó orrsprayvel fellazítjuk a váladékot, majd leszívjuk a gyermek orrát, azután mindkét orrlyukba cseppentünk egy- egy csepp orrcseppet, csak ezután próbáljuk megetetni vagy itatni a gyermeket. Az orrcseppet az orvos javasolja, vagy írja fel receptre. Amennyiben fiziológiás sós orrcseppentést javasol és ezt nincs módunk a gyógyszertárban megvásárolni, otthon is elkészíthetjük ezt. 1 dl vízbe oldjunk fel 0,9 gr konyhasót, ezt oldódásig keverjék, és orrcseppként a váladék feloldására használják. Nagyobb gyermeket tanítsuk meg a helyes orrfújási technikára- az egyik orrlyukat befogja, a másikat kifújja, majd orrcsepp mindkét orrfélbe. Minden korosztálynál szükséges az orr bőrének védelme a felmaródástól.
Milyen kezelésre van szükség?
A legfontosabb az előbb említett orrszívás, orrcsepp. Ezen szerek helyes, megfelelő használatával az esetleges szövődmények kialakulásának esélyét csökkenthetjük. Előfordulhat hőemelkedés, láz- ilyenkor az életkornak megfelelő lázcsillapító adása szükséges. Célszerű több különböző hatóanyagú lázcsillapítót otthon tartani, így kombinálni tudják a gyógyszereket láz esetén. Amennyiben ez nem elegendő fizikális lázcsillapítás (hűtőfürdő vagy teljes testborogatás) szükséges. Antibiotikum adására általában nincs szükség, hiszen a betegséget vírusok okozzák, és az esetleges bakteriális felülfertőződést nem előzik meg.Törekedjünk a bő folyadékbevitelre- elsősorban tea, gyümölcslé, leves formájában. A lakást, a szobát gyakran szellőztessük- ne féljünk a friss levegőtől, a legnagyobb tévhit, az, hogy a gyermek jobban megfázik.
A nátha pár nap alatt szövődmények nélkül gyógyul.
Milyen tünetekre figyeljünk?
- Ha ismételten jelentkező láz, bágyadtság, nyugtalanság, étvágytalanság jelentkezik és a csecsemő a füléhez kapkod ill. nagyobb gyermek fülét fájlalja, azonnal jelentkezzenek orvosuknál. Kisded korban gyakori szövődmény a középfülgyulladás.
- Nagyobb gyermeknél inkább homlok- illetve arcüreggyulladással találkozhatunk a nátha után. Erre az orrváladék megváltozott színe (víztisztából sárgás- zöld, sűrű, tapadós), fejfájás hívhatja fel a figyelmet.
- Fokozódó köhögés, légzési nehezítettség, rekedtség arra utal, hogy a fertőzés továbbterjedt a felső, illetve az alsó légutakra.
- Jelentkezhet hányás, illetve híg széklet a lenyelt hurutos váladék miatt. Ebben az esetben a folyadékbevitelre fokozottan figyelni kell. Gyakran, kis mennyiségű folyadékkal kínálják a gyermeket, olyannal, amit szívesen fogyaszt.
A fent említett tünetek jelentkezésekor ismételten keressék fel háziorvosukat.

Gyuris Réka
Az ősz beálltától halmozódnak a légúti hurutok, ezért érdemes pár szót szólni az egyik a szülők számára legriasztóbb betegségről, a croupról.
A croup, a felső és alsó légutak acut gyulladásos virusos betegsége, amely gége alatti duzzanattal és légzési nehézséggel jár elsősorban belégzési fázisban.
A croup elsősorban 3 hónapos csecsemők és 3 éves kor közötti gyermekek betegsége, bár néha korábban és későbben is kialakulhat, fiúk esetében valamivel gyakoribb.
A leggyakoribb kórokozók influenza, parainfluenza, és RSV virusok .
Gyermekkorban gyakoriak, közösségben okoznak körülhatárolt, csoportos megbetegedéseket. Parainfluenza vírus fertőzések egész évben előfordulhatnak, ősszel járványos megbetegedéseket okoznak. Lappangási idő 4-5 nap. Egyes típusaik inkább elszórtan fordulnak elő, kisebb, csecsemőkori croup járványokat okozva. Ugyanaz a vírustörzs második, sőt harmadik fertőzést is okozhat, bár a korábbi betegségek során kialakult részleges immunitást csökkentheti a későbbi megbetegedések vagy tünetek súlyosságát.
Az influenza által okozott croup szélesebb életkori határok között fordul elő és lefolyása is súlyosabb. Gyakoriak a szezonális járványok.
A parainfluenza vírusok által okozott fertőzések elsősorban ősszel, az RSV és influenza vírusok által okozottak pedig télen és tavasszal jelentkeznek. A fertőzés átvitele, mint a legtöbb légúti fertőzést okozó vírusoknál nyákcseppek útján illetve a fertőzött váladékkal szennyezett tárgyakkal történik.
Itt érdemes kitérni mennyire fontos a szülők figyelmét felhívni, a megfelelő higiénés szabályok betartására. Nem lehet elég korán kezdeni gyermekeink kézmosásra nevelését, továbbá ha gyermekeinket védeni szeretnénk a betegségektől az őszi és téli hónapokban, járványos időszakban ajánlott közösség kerülése, legalább 2 éves korig. A fertőzés dominánsan a gégét, de az összes légutat érintve a tüdő szövetének gyulladásával jár. Az a szűkület ,amelyet a nyálkahártya duzzanat és a gyulladásos váladékok okoznak, a gége alatti területen a legkifejezettebb. A szűkület fokozza a légzési munkát, a gyermek kifáradásával és fokozott oxigén igénnyel jár. A tüdő gyulladása is oxigén hiányt hoz létre.
A croupot gyakran néhány napos felső légúti hurutos panaszok előzik meg.
Maga a croup többnyire éjszaka, hajnalban jelentkező, görcsös, ugató jellegű köhögés, rekedtség, fulladás, belégzési nehezítettség jellemzi.
A gyermek légzési nehézségre ébred.Jellegzetes, belégzéskor hallható húzó hangot ad. Belégzéskor a szegycsont és a kulcscsont feletti árkok behúzódnak. Súlyos esetben a gyermek kifáradásával egyidejűleg az ajkak elkékülése is jelentkezik. A légzés egyre felületesebbé válik. A jól látható légzési nehézség és a húzó jellegű belégzési nehezítettség , a stridor a legfeltűnőbb. Enyhébb esetben a panaszok reggelre csökkenek, következő éjjel ismét fellángolhatnak. Rendszerint 3-4 nap alatt megszűnnek, bár a köhögés, rekedtség hosszabb ideig eltarthat. Egyes gyermekeknél a betegség nem tér vissza, míg másoknál gyakori az ismétlődés. Visszatérő croupos rohamok kialakulásában allergiás tényezők vagy a fokozott reaktivitás játszhat szerepet. A szülő számára bármilyen jellegű, főleg éjszaka jelentkező köhögés rendkívül riasztó, főleg ha nem szűnik. A teljesség igénye nélkül néhány gyakori és jellemző köhögési típust sorolok fel. A nátha mint jellemző légúti betegség, mely kezdetben mindig vizes jellegű, akár vírusos, akár allergiás eredetű, felülfertőződés után nem szűnik, vagy arcüreggyulladás alakul ki, illetve a hátsó garatfalon csorog le a váladék, melyhez társulhat az orrmandulák gyulladása és megnagyobbodása is. Mindkét esetben gyakori a kínzó, háton fekve jelentkező, de éjszaka mindenképpen fellépő köhögés, köhögési roham. A szülő számára úgy tűnhet gyermeke ilyenkor sem kap levegőt, azonban hiányzik a croupra jellemző húzó jellegű belégzési nehezítettség, riadt tekintet, fulladás érzés.
Nagyon riasztó belégzési nehezítettséget és köhögési rohamot okozhat idegentest légutakba kerülése is. Ez egyszerűen elkülöníthető hiszen láztalan állapotban, teljesen panaszmentes gyermeknél játék, vagy evés közben jelentkezik váratlanul. Ilyenkor lehetőség szerint a gyermeket lábánál lógatva, de legalábbis törzsét fejjel lefelé helyzetbe hozás után a hátát kell erősen ütögetni. Ilyen módon lehetőséget teremtünk a légútba került idegentest ( mogyoró, pattogatott kukorica stb, ) eltávolitásának. Az idegentest légútba kerülése feltétlenül orvosi ellátást igényel a lehető legrövidebb időn belül.
Visszatérve eredeti betegségünkre a cropura. Enyhe esetben elegendő a gyermek otthoni megfigyelése.
Fontos a beteg nyugalmát, kényelmét, megfelelő folyadékbevitelét biztosítani. Javasolt tiszta, hideg levegőre, lehetőség szerint erkélyre, keretbe kivinni, de legalább ablakot nyitni rá. Jó hatású lehet fürdőszobában hidegvizet eresztve, hideg párát biztosítani. Croupos betegnél fontos a párásítás, ezért visszatérő croup esetében javasolt hideg párásító vagy porlasztó beszerzése. “Párásítás” csökkenti a légúti szárazságot, de a vízcseppek túl nagyok ahhoz, hogy segítsenek az alsó légúti váladék feloldásában. Ajánlott valamilyen váladékoldó adása pár napig. Calcium készítményekről megoszlanak a vélemények, tekintettel nyálkahártya duzzanat csökkentő hatására nyugodtan adható.
A hosszabban fennálló, erősödő légzési nehezítettség, szapora szívdobogás, a gyermek színének változása ( sápadtból lilás színbe), kifáradás, kiszáradás mindenképpen kórházi kezelést igényel. Visszatérő croup esetén általában a háziorvos a szülőket ellátja speciális kúppal.
Fontos elmagyarázni a szülőnek, hogy ez nem egy légzéskönnyítő kúp, ugyanis sokan ezt gondolják, hanem egy steroid tartalmú kúp, amit csak akkor ajánlott alkalmazni, ha a gyermek állapota nyugtatásra, hideg párásítás, vagy csak hideg levegő hatására sem javul, sőt rosszabbodik. A kúp alkalmazása után is tanácsos a gyermeket orvosnak megmutatni, mert biztonsággal csak szakember döntheti el a kórházi kezelés szükségességét. Visszatérő croup, esetén ajánlott a beteg kivizsgálása a háttérben esetleg meghúzódó allergia, vagy valamilyen fejlődési rendellenesség felderítése céljából.

Dr Stéger Gabriella
A beteg gyermek jogai
A gyakorlatban gyakran előfordul, hogy egy potenciálisan életet veszélyeztető állapotban lévő gyermek kórházi elhelyezését, és/vagy gyógykezelését az orvos szükségesnek, élet-mentőnek tartja, de a gyermek szülője (törvényes képviselő) a nélkülözhetetlen orvosi ellátást elutasítja és a gyermekkel elhagyja a kórházat.
1. Az ilyen és ehhez hasonló esetek felvetik a kérdést, meddig terjed a törvényes képviselő döntési joga a gyermek egészségügyi ellátása során. Az egészségügyről szóló 1997. évi CLIV. törvény (továbbiakban: Etv.) 2. § (1) bekezdése alapelvként rögzíti, hogy az egészségügyi szolgáltatások és intézkedések során biztosítani kell a betegek jogainak védelmét. A betegek jogai közül azonban – többek között – az önrendelkezéshez való jog nem abszolút jog, korlátozására azonban csak a beteg egészségi állapota által indokolt és az Etv.-ben meghatározott esetekben és módon van lehetőség. Az önrendelkezéshez való jogot megelőzi a betegjogok “sorában” az egészségügyi ellátáshoz való jog. Minden betegnek joga van sürgős szükség esetén az életmentő, illetve súlyos vagy maradandó egészségkárosodás megelőzését biztosító ellátáshoz, valamint fájdalmának csillapításához és szenvedéseinek csökkentéséhez (Etv.6.§).
Az ellátáshoz való jog mellett joga van a betegnek arra is, hogy az állapota által szakmailag indokolt szintű egészségügyi szolgáltató és – ha jogszabály kivételt nem tesz – a választott orvos egyetértésével az ellátását végző orvos megválasztásához, amennyiben azt az egészségi állapota által indokolt ellátás szakmai tartalma, az ellátás sürgőssége vagy az ellátás igénybevételének alapjául szolgáló jogviszony nem zárja ki (Etv. 8.§).
Másik oldalról, az egészségügyi dolgozó, orvos sürgős szükség esetén időponttól és helytől függetlenül az arra rászoruló személynek elsősegélyt nyújt, illetőleg a szükséges intézkedést haladéktalanul megteszi (Etv.125.§). Az orvos a hozzá forduló beteget megvizsgálja, a vizsgálat megállapításaitól függően ellátja, vagy a megfelelő feltételekkel rendelkező orvoshoz, illetve egészségügyi szolgáltatóhoz irányítja. Ettől eltérni kizárólag a beteg életének megmentéséhez szükséges, halasztást nem tűrő beavatkozások esetén lehet.
1.1 Visszatérve az önrendelkezéshez való joghoz, tekintsük át a gyermekre vonatkozó rendelkezéseket. Cselekvőképtelen az a kiskorú, aki tizennegyedik életévét nem töltötte be (Ptk. 12/B.§). A cselekvőképtelen kiskorú jognyilatkozata semmis, nevében törvényes képviselője jár el (Ptk. 12/C.§ (1) bek.). Az Etv. 15 § (2) bekezdése meghatározza azoknak a személyeknek a körét, akik a beteg cselekvőképtelensége esetén nyilatkozattal jogosultak a beleegyezés, illetve visszautasítás jogát gyakorolni. E nyilatkozat azonban – a 20.§ (3) bekezdése szerinti eset kivételével – a beavatkozással fölmerülő kockázatoktól eltekintve nem érintheti hátrányosan a beteg egészségi állapotát, így különösen nem vezethet súlyos vagy maradandó egészségkárosodáshoz (Etv.16. § (4) bek.). Az Etv 16. § (3) bekezdése szerint a nyilatkozattételre jogosultak ellentétes nyilatkozata esetén a beteg egészségi állapotát várhatóan legkedvezőbben befolyásoló döntést kell figyelembe venni.
Az ellátás visszautasításának jogkörében az Etv. 21.§ (1) bekezdésében egyértelműen rögzíti, hogy cselekvőképtelen és korlátozottan cselekvőképes beteg esetén a 20. § (2) bekezdése szerinti eljárás nem utasítható vissza. Azaz nem utasítható vissza az olyan ellátás, amelynek elmaradása esetén a beteg egészségi állapotában súlyos vagy maradandó károsodás következne be. A törvényes képviselő visszautasíthatja az életfenntartó vagy életmentő beavatkozást, ha a beteg olyan súlyos betegségben szenved, amely az orvostudomány mindenkori állása szerint rövid időn belül – megfelelő egészségügyi ellátás mellett is – halálhoz vezet és gyógyíthatatlan. Ilyenkor azonban az egészségügyi szolgáltató keresetet indít a beleegyezés pótlása iránt. Közvetlen életveszély esetén szükséges beavatkozások elvégzéséhez bírósági nyilatkozatpótlásra nincs szükség. (Etv. 20.§ (3), 21.§ (2) bek.)
Megállapíthatjuk tehát, hogy a beteg gyermek törvényes képviselője a gyermek nevében nem tehet olyan nyilatkozatot, amely a beteg egészségi állapotát hátrányosan érintheti illetve nem utasíthat vissza olyan egészségügyi ellátást, amelynek elmaradása a gyermek súlyos vagy maradandó betegségét vonná maga után. Valamint – bár az Etv. az életfenntartó vagy életmentő beavatkozások kérdéskörében rögzíti – közvetlen életveszély esetén a szükséges beavatkozások (bírósági nyilatkozatpótlás hiányában is) elvégezendők. E kötelezettség teljesítése érdekében – szükség esetén – igénybe vehető a rendőrhatóság közreműködése is.
1.2 A családjogi törvény 70. §-a szerint a kiskorú gyermek szülői felügyelet vagy gyámság alatt áll. A szülői felügyelet tartalmának körét a kiskorú gyermek gondozásában, nevelésében, vagyona kezelésében, valamint a törvényes képviselet jogában és kötelességében, végül a gyámnevezésnek és a gyámságból való kizárásnak jogában határozza meg. Fontos elvként rögzíti a törvény továbbá, hogy a szülői felügyeletet a kiskorú gyermek érdekeinek megfelelően kell gyakorolni. A szülői felügyeletet gyakorló szülő joga és kötelessége, hogy kiskorú gyermekét mind személyi, mind vagyoni ügyeiben képviselje (Csjt. 86.§ (1) bek.). A szülő e képviseleti joga alapján a kiskorú gyermeke helyett és nevében jogügyleteket létesít, jognyilatkozatot tesz, a jogügyleteihez és jognyilatkozataihoz hozzájárul, vagy azokat jóváhagyja.
1.3 A gyermekek jogairól szóló, New Yorkban, 1989. november 20-án kelt Egyezmény 6. Cikk 1. pontja rögzíti, hogy az Egyezményben részes államok elismerik, hogy minden gyermeknek veleszületett joga van az életre. Az Egyezményben részes államok a lehetséges legnagyobb mértékben biztosítják a gyermek életben maradását és fejlődését (Egyezmény 6. Cikk 2. pont). A gyermek élethez való joga tehát abszolút jog, ezen emberi/gyermeki jog korlátozására senki, semmilyen körülmények között nem jogosult. Az Egyezmény 24. Cikk 1. pontja tartalmazza, hogy az államok elismerik a gyermekeknek a lehető legjobb egészségi állapothoz való jogát, valamint, hogy orvosi ellátásban és gyógyitó-nevelésben részesülhessen. A szociális védelem köz- és magánintézményei, a bíróságok, a közigazgatási hatóságok és a törvényhozó szervek minden, a gyermeket érintő döntésükben a gyermek mindenek felett álló érdekét veszik figyelembe elsősorban (Egyezmény 3.Cikk 1.pont).
2. A vázoltak ismeretében feltehetjük a kérdést: milyen jogkövetkezménnyel járhat, ha a törvényes képviselő – jogszabály rendelkezése ellenére és a gyermek érdekével ellentétesen – gyakorolja a gyermek képviseletét az egészségügyi ellátás során? Az egészségügyi törvény értelmében a cselekvőképtelen és korlátozottan cselekvőképes beteg minden olyan ellátása, amelynek elmaradása egészségi állapotukban várhatóan súlyos vagy maradandó károsodást okozhat, nem utasítható vissza. E rendelkezés azt a kötelezettséget rója az eljáró orvosra, hogy visszautasítás ellenére is lássa el a beteg gyermeket. Nem rendelkezik azonban a törvény arról, mi történik, ha a törvényes képviselő visszautasítja az ellátást és gyermekét kivonja az ellátás alól.
A Ptk. 225. § (1) bekezdése értelmében, ha a szülő, a gyám vagy a gondnok akár jogszabály vagy a gyámhivatal rendelkezése folytán, akár érdekellentét vagy más tényleges akadály miatt nem járhat el, a gyámhivatal eseti gondnokot rendel. E lehetőség közvetlen életveszély fennállásakor az idő múlására tekintettel nem alkalmazható. Ezt alátámasztja az Etv. 21. § (2) bekezdés utolsó mondata, mely szerint közvetlen életveszély esetén a szükséges beavatkozások elvégzéséhez bírósági nyilatkozatpótlásra nincs szükség.
Álláspontom szerint azonban és amennyiben a tv. nem ad lehetőséget az ellátás visszautasításra, azaz a képviseletre, nyilatkozattételre, akkor a törvényes képviselő jogszabály rendelkezésével ellentétes “tevékenysége” a gondozás – és nem a törvényes képviselet – körében valósul meg, és így e körben kell megoldást találni.
A szülői felügyelet körében a szülők kötelessége, hogy gyermeküket gondozzák, tartsák, a gyermek testi, értelmi és erkölcsi fejlődését elősegítsék. (Csjt. 75.§ (1) bek.) E szülői kötelezettségek nem teljesítése a gyermek testi, értelmi és erkölcsi fejlődésének veszélyeztetését vagy sérelmét jelenti. A fent feltett kérdésre – az áttekintett és jelenleg hatályos rendelkezések ismeretében – a lehetőséges válaszok közül kettőt emelnék ki.
2.1 Elsőként nézzük azt az esetet, amikor a súlyos állapotban lévő gyermeket az orvos (egészségügyi szolgáltató) ellátja, de a törvényes képviselő ezt meg kívánja akadályozni. Ebben az esetben az egészségügyi szolgáltató kezdeményezhetné a gyermek ideiglenes elhelyezését. Az ideiglenes elhelyezés az állami gondoskodás keretébe tartozó intézkedés, melynek lényege a felügyelet nélkül maradó vagy a súlyosan veszélyeztetett gyermek azonnali elhelyezése. Joghatása pedig az, hogy az ideiglenes hatályú elhelyezéssel a szülő gondozási, nevelési joga szünetel.
Az ideiglenes hatályú elhelyezésről a települési önkormányzat jegyzője, a gyámhivatal, valamint a bíróság, a rendőrség, az ügyészség, a büntetés-végrehajtási intézet parancsnoksága intézkedhet. Ideiglenes hatályú elhelyezés alapján a gyermek – nevelőszülőknél, a gyermekotthonban vagy más intézményben – otthont nyújtó ellátásban részesül (Gyvt.72.§ (1) bek.). A súlyosan veszélyeztető helyzet fogalmának értelmezését a Gyer. 95.§-a adja meg. Eszerint az ideiglenes hatályú elhelyezést megalapozó súlyos veszélyeztetettségnek minősül a gyermek olyan bántalmazása, elhanyagolása, amely életét közvetlen veszélynek teszi ki vagy fejlődésében jelentős és helyrehozhatatlan károsodást okozhat. Álláspontom szerint a kérdéses esetekben a szülői magatartás megfelelhet a “súlyosan veszélyeztető helyzet” fogalmának. Még akkor is, ha a gyermek elvitele a szülő részéről a “jobb ellátás” biztosítása érdekében történik, de a gyermek életének közvetlen veszélyeztetése mellett.
A gyermek ideiglenes hatályú elhelyezésének e speciális formája a gyakorlatban úgy működne, hogy az eljáró orvos értesíti (pl.) a rendőrséget, a rendőrség, mint beutaló szerv észleli a gyermek helyzetét, és intézkedik a gyermek azonnali elhelyezése iránt. Az elhelyezés pedig az ellátó Intézményben (egészségügyi szolgáltatónál) történne. Második szakaszban a gyámhivatal felülvizsgálja a beutaló szerv által alkalmazott intézkedést, és intézkedik az ideiglenes elhelyezés fenntartásáról vagy megszüntetéséről.
2.2 Figyelmet érdemel az az eset is, amikor a törvényes képviselő már visszautasította az egészségügyi ellátást és a súlyos állapotú gyermekkel távozott a kórházból. A kiskorú nevelésére, felügyeletére vagy gondozására köteles személy, aki e feladatából folyó kötelességét súlyosan megszegi, és ezzel a kiskorú testi, értelmi vagy erkölcsi fejlődését veszélyezteti, bűntettet követ el, és egy évtől őt évig terjedő szabadságvesztéssel büntetendő (Btk. 195.§(1) bek.). A törvény nem nevesíti a kötelességszegést, de a norma szerkezetéből adódóan – a speciális alanyi kört is figyelembe véve – ez valamely kötelesség elmulasztása, vagy a kötelességgel ellentétes magatartás tanúsítása formájában valósulhat meg. Az (1) bekezdés meghatározza azokat a feladatköröket, amelyekből eredő kötelezettség megszegése – az egyéb tényállási elemek megléte esetén – a bűncselekmény megvalósul. E körbe tartozik a kiskorú nevelése, felügyelete, gondozása. A gondozás alapvetően a kiskorú testi szükségletein ek kielégítésére irányul, ezáltal biztosítva a kiskorú normális fejlődését.
A cselekmény megvalósulásának tipikus esete a kötelesség nem teljesítése, elmulasztása. A törvényi tényállásban foglalt “súlyos” kötelességszegés tevéssel és mulasztással egyaránt megvalósítható. A gyakorlatban súlyosnak tekinthető a kötelességszegés, ha az arra utal, hogy az elkövető az általános társadalmi felfogás szerinti minimális elvárhatóság követelményeinek sem tesz eleget (pl. iskolaköteles gyermeket huzamosabb időn keresztül tartja vissza az elkövető az általános iskola látogatásától). A cselekmény csak szándékosan követhető el. A bűncselekmény eredménye a kiskorú testi, értelmi vagy erkölcsi fejlődésének veszélyeztetése.(CompLEX CD Jogtár) Mind a tevőleges magatartás (a szülői felügyelettel való visszaélés), mind a szülői felügyelet körébe tartozó kötelezettségek elmulasztása eredményezheti a szülői felügyelet megszüntetését, ha ez súlyos érdeksérelemmel járt, vagy nem járt ugyan még érdeksérelemmel, de súlyos veszélyhelyzet előidézésére alkalmas. A veszélyhelyzet és a szül ői magatartás között okozati összefüggésnek kell fennállnia oly módon, hogy a károsító eredmény bekövetkezése nyilvánvaló és a gyermek érdekeit lényegesen befolyásoló legyen. Garanciális jellegű szabály tehát, hogy e súlyos jogkövetkezmény alkalmazására csak felróható magatartás esetén van mód. (A Családjogi törvény magyarázata, KJK. Bp. 2002. 1005,1006 o.)
Végül azt sem felejthetjük el, hogy a Gyvt. 17.§ (1) bekezdés a) pontja az egészségügyi szolgáltatást nyújtók, így különösen a védőnői szolgálat, a háziorvosi, a házi gyermekorvos kötelezettségévé teszi, hogy a gyermek veszélyeztetettsége esetén jelzéssel éljenek a gyermekjóléti szolgálatnál, illetve indokolt esetben kötelesek hatósági eljárást kezdeményezni.(Gyvt.17.§ (2) bek.)
E rövid áttekintést a betegjogokkal foglalkozó Szószóló Alapítvány felvetésére és kérésére készítettem, de figyelmébe ajánlom a gyermekjogi, betegjogi képviselőknek is.
Somfai Balázs
egyetemi adjunktus
Az Egészségügyi törvény rendelkezései értelmében a 14. év alatti gyermekek nevében a törvényes képviselője jogosult a beleegyezés, illetve visszautasítás jogát gyakorolni.
16. életévét betöltött kiskorú személy közokiratban, teljes bizonyító erejű magánokiratban megnevezheti azt a cselekvőképes személyt, aki jogosult helyette a beleegyezés, illetve a visszautasítás jogát gyakorolni, illetve, akit tájékoztatni kell, valamint így meghatározott személy megjelölésével vagy anélkül kizárhat személyeket a beleegyezés és a visszautasítás jogának helyette történő gyakorlásából, illetve tájékoztatásból.
A törvényes képviselő (megnevezett személy) nyilatkozata a tájékoztatást követően kizárólag a kezelőorvos által javasolt invazív beavatkozásokhoz történő beleegyezésre terjedhet ki és – a beavatkozással fölmerülő kockázatoktól eltekintve – nem érintheti hátrányosan a beteg egészségi állapotát, így különösen nem vezethet súlyos vagy maradandó egészségkárosodáshoz
Az egészségügyi ellátással kapcsolatos döntésekben a cselekvőképtelen, illetve korlátozottan cselekvőképes beteg véleményét a szakmailag lehetséges mértékig figyelembe kell venni abban az esetben is, ha a beleegyezés, illetve a visszautasítás jogát a törvényes képviselő gyakorolja.
Vélelmezni kell és nincs szükség beleegyezésre, ha beszerzése késedelemmel jár és maradandó egészségkárosodást okoz illetve életveszélyben van a gyermek.
A tv. egyértelműen rögzíti, hogy kiskorú (cselekvőképtelen és korlátozottan cselekvőképes) beteg esetén nem utasítható vissza olyan ellátás, amelynek elmaradása esetén a beteg egészségi állapotában súlyos vagy maradandó károsodás következne be.
Amennyiben kiskorú esetében a törvényes képviselő (megnevezett személy) visszautasítja az életfenntartó vagy életmentő beavatkozást (amikor a beteg olyan súlyos betegségben szenved, amely az orvostudomány mindenkori állása szerint rövid időn belül – megfelelő egészségügyi ellátás mellett is – halálhoz vezet és gyógyíthatatlan) a jognyilatkozat nem vált ki érdemi joghatást. Ilyenkor az egészségügyi szolgáltató keresetet indít a beleegyezés bírósági pótlása iránt. Közvetlen életveszély esetén a szükséges beavatkozások elvégzéséhez bírósági nyilatkozatpótlásra nincs szükség.
A kezelőorvos ilyen esetekben kötelezettsége teljesítése érdekében – szükség esetén – igénybe veheti a rendőrhatóság közreműködését.
A beteg gyermek törvényes képviselője tehát a gyermek nevében nem tehet olyan nyilatkozatot, amely a gyermek egészségi állapotát hátrányosan érintheti, illetve nem utasíthat vissza olyan egészségügyi ellátást, amelynek elmaradása a gyermek súlyos vagy maradandó betegségét vonná maga után. Valamint – bár az Etv. az életfenntartó vagy életmentő beavatkozások kérdéskörében rögzíti – közvetlen életveszély esetén a szükséges beavatkozások (bírósági nyilatkozatpótlás hiányában is) elvégezendők.
A vázoltak ismeretében feltehető a kérdés: milyen jogkövetkezménnyel járhat, mi a teendő, ha szülő a gyermek érdekével ellentétesen képviseli gyermekét az egészségügyi ellátás során?
A Családjogi törvény fontos elvként rögzíti, hogy a szülői felügyeletet gyakorló szülő joga és kötelessége, hogy kiskorú gyermekét mind személyi, mind vagyoni ügyeiben képviselje, amit mindig a kiskorú gyermek érdekeinek megfelelően kell gyakorolni.
A gyakorlatban előfordul, hogy egy potenciálisan életet veszélyeztető állapotban lévő gyermek, kórházi elhelyezését, és/vagy gyógykezelését az orvos szükségesnek, élet-mentőnek tartja, de a szülő az ellátást elutasítja, akadályozza és/vagy a gyermekkel elhagyja a kórházat.
Akadályozás esetén – bár az Eütv. nem ebben az esetkörben tesz említést róla, de – álláspontom szerint törvényanalógiával alkalmazható a tv. életfenntartó, életmentő beavatkozások visszautasításával kapcsolatos rendelkezése, azaz ilyenkor az akadályozás ellenére is el kell látni a beteget és ehhez a rendőrhatóság közreműködését lehet kérni.
A Gyermekvédelmi törvény az egészségügyi szolgáltatást nyújtók, így különösen a védőnői szolgálat, a háziorvosi, a házi gyermekorvos kötelezettségévé teszi, hogy a gyermek veszélyeztetettsége esetén jelzéssel éljenek a gyermekjóléti szolgálatnál, illetve indokolt esetben kötelesek hatósági eljárást kezdeményezni.
Ennek értelmében az orvos köteles jelzést illetve hatósági eljárást kezdeményezni, ha a szülő – az egészség veszélyeztetésével – kivonja gyermekét a szükséges egészségügyi ellátás alól.
A szolgáltató részéről jogellenes olyan tartalmú nyilatkozat aláíratása, amelyben a szülő a gyermekét saját felelősségére viszi el a kórházból. A szülőnek joga, de kötelessége is egyben, hogy gyermeke egészséges fejlődése szempontjából az érdekét legjobban szolgáló módon gyakorolja felügyeleti jogait. A gyermek érdekével ellentétesen, egészségét veszélyeztetve nem képviselheti és gondozhatja gyermekét, hiszen az a szülői felügyelet megszüntetését, de kiskorú veszélyeztetése büntetőjogi tényállás megvalósítását is eredményezheti.
Az orvos a gyermek egészsége iránti felelősségét nem “ruházhatja” át a szülőre azokban az esetekben, amikor megítélése szerint a beavatkozás elmaradása a gyermek egészségi állapotában súlyos vagy maradandó károsodást eredményezne.
A fent írtakkal ellentétes orvosi magatartás megalapozhatja az orvos polgári jogi, munkajogi és büntetőjogi felelősségét.
Dr. Somfai Balázs
kuratóriumi tag
- Szénhidráttartalom számítása
- Serdülőkori prediabetes és diabetes indikátorok
- Obesitas, metabolikus syndroma, egészséges étkezés
- Újdonságok a diabetológiában
- Leggyakrabban használt lisztek
- Diabetikus kekszek
- Cukrok nevei az élelmiszercímkén
- Hiperglikémia
- Szénhidráttartalom számítása
- Sütinyalóka recept
A meleg tikkasztó napok után végre a felfrissülést hozó eső előcsalogatja a gombákat.Gyermekeinket egyre hosszabb ideig engedjük a kertbe, udvarra, visszük a játszótérre. Sokan indulnak osztálykirándulásokra is. Mint mindenütt, a szabadban is számos veszély fenyegeti érdeklődő csemetéinket
Gombákról
Tavasztól késő őszig minden füves területen jelen vannak a gombák. Nem csak a gyilkos galóca okozhat gombamérgezést. Az apró, pici gombák között is vannak mérgező hatásúak. Szerencsére nem okoznak olyan súlyos, halálos kimenetelű mérgezést, mint a galóca, de hányást-hasmenést, súlyosabb esetben idegrendszeri tüneteket okozhatnak.Tanácsként mondanám, hogy érdemes a kertben, udvaron, ahol a gyerekek játszanak, reggelente körülnézni, és a gombát összeszedni
NEM SZÉTRUGDALNI, HANEM ÖSSZESZEDNI!!!
Mint azt mindannyian tudjuk, a gomba spórával szaporodik, és ha szétrugdaljuk, csak mindig több és több lesz.

barna porhanyósgomba

kerti tintagomba
Minden kertben füves területen megtalálhatók. Leggyakrabban a Barna porhanyós és a Kerti tinta gombával lehet találkozni. Ezek mérgezést nem okoznak, hiszen ehető gombák, de vannak olyanok is, melyek nyersen fogyasztva is igen komoly mérgezést okozhatnak.
Itt most nem szeretnék a ” Gyilkos galócával, a Nagy döggombával, a Susulykával” történő súlyos sokszor sajnos halálos kimenetelű mérgezésekkel foglalkozni, hiszen ennek csak két ellenszere van:
- Mindig meg kell vizsgáltatni hivatalos gombaszakértővel!
- Nem szabad gombát szedni! De ha már megtettük:
Elsősegély
A gombamérgezés legkisebb gyanúja esetén is azonnal orvoshoz fordulni! Minden esetben a nyers gombából, de ha nincs, akkor az ételmaradékból spóra azonosítás céljából az orvoshoz vinni kell!Orosz Mária
Főnővér, Toxikológiai osztály
Mi is az a computer tomográfiás (CT) vizsgálat?
Röntgensugárral történő számítógépes rétegvizsgálat. A vizsgálat a testen áthaladó röntgensugárral történik, mely sugarak a test különböző szöveteiben különböző mértékben nyelődnek el, ezért csak nagyteljesítményű számítógép képes kis árnyalati különbségek, képek formájában történő megjelenítésére.
Mi is az a multislice CT (MSCT) vizsgálat?
Intézetünkben több mint 10 éven keresztül működött az egyszeletes spirál CT, melyet egy éve felváltott a többszeletes, vagy multislice CT (MSCT).
A multislice CT, egy olyan spirál CT, amelyben a detektorok nem csak egy, hanem több sorban helyezkednek el egymás mellett, így a készülék egyidejűleg több szeletről tud adatot gyűjteni. A négy, vagy több szeletes készülékekben speciális detektor rendszer található. A szeletvastagság kiválasztása kollimátorokkal történik. Az intézetünkben működő nyolcszeletes CT így sokkal rövidebb idő alatt, lényegesen vékonyabb szeleteket képes leképezni a vizsgálandó szervről. Ezáltal jóval szélesebb vizsgálati lehetőségeket kínál, mint a hagyományos CT technika. Néhány másodperc alatt több száz felvétel is készülhet, melyekből tetszőleges síkú rekonstrukciók és háromdimenziós képek állíthatók elő.
A tervezett vizsgálatokat előjegyzett időpontokban, szakorvosi javaslat alapján végezzük.
A CT vizsgálat alkalmas olyan diagnosztikus kérdések megoldására, amelyek egyéb módszerekkel, ultrahang-, röntgenvizsgálattal stb. nem dönthetők el teljes biztonsággal. Felhasználható a már kimutatott elváltozások kiterjedésének kimutatására illetve az elváltozások karakterizálására. Alkalmas a további műtéti beavatkozás tervezésére, röntgenbesugárzás, gyógyszeres terápia megtervezésére, ezek eredményének nyomon követésére.
Mikor végzünk CT vizsgálatot?
A felsorolásban csak a leggyakrabban előfordulókat tüntettük fel
- A különböző onkológiai betegségek pontos localizációjának, távoli propagaciojának tisztázása. A fejfájás okának keresése (amennyiben MR vizsgálat nem elérhető), koponya és egyéb csontsérülések, ortopédiai helyreállító műtétek, fejlődési rendellenességek, érmalformációk, gyulladásos folyamatok, (melléküreg, tüdő, bél stb.) tisztázása céljából.
- A vizsgálatok értékeléséhez elengedhetetlen a beteg előzményeinek ismerete, illetve azokkal történő összehasonlítás (ultrahangvizsgálati leletek, röntgenfelvételek CT-, MR felvételek más intézetekben készültek is).
Az előkészítés fő szempontjai CT vizsgálatnál
12 éves tapasztalatunk alapján ma is gondot jelent a szülők és gyermekek információ hiánya a vizsgálatokról. Az információt már a beutaláskor meg kell a szülőnek kapnia a beutaló orvostól. A CT vizsgálatra mindig éhgyomorral kell érkezni (kivétel a csontok, orrmelléküregek CT vizsgálata). Ez azt jelenti, hogy a vizsgálat előtt 4-5 órával már nem ehet a beteg. Inni azonban lehet, sőt kifejezetten ajánlott 2 órával a vizsgálat előtt is (ez lehet tea, víz, de nem lehet rostos, szénsavas ital, illetve tejtermék), mert akkor kellően hidratált állapotban érkezik vizsgálatra és így sokkal könnyebb vénát biztosítani. Szoptatós csecsemőt a vizsgálat előtt 4 órával meg lehet szoptatni!
Két ok miatt szükséges az éhezés: a kontrasztanyag adagolás, illetve az altatás miatt! Altatáshoz anyatejes csecsemők estén 4 órai, egyebekben 6 órai éhezésre van szükség..
Miért kell csecsemőket, kis gyermekeket altatni CT vizsgálathoz?
Altatásra akkor kerül sor amikor a gyermek együttműködésére nem számíthatunk. Az altatás nem végezhető el, ha a gyermek lázas, vagy hurutos beteg. A vizsgálat alatt teljes mozdulatlanságot kell elérni, mely az új készülékünk esetében igen rövid, 5-6 másodperc, így sokszor egészen kis gyermekek is vizsgálhatók narkózis nélkül, (különösen akkor ha előzetesen vénát biztosítanak a gyermeknek), mely igen nagy előny. A CT vizsgálat alatt a szülő a gyermek mellett lehet.
Miért adunk kontrasztanyagot?
Kontrasztanyagok adagolásánál meg kell különböztetni az intravénásan illetve szájon át adott kontrasztanyagokat. Az intravénás kontrasztanyag vénába történő bejuttatást jelent. A beadott mennyiség testsúly-kilogrammonként 1-1,5 ml. Az intravénás kontrasztanyag segítségével az erek láthatóvá válnak, illetve a szövetek minőségét biztonsággal tudjuk elkülöníteni. Előfordulhat vénás adagolás esetén, viszonylag igen ritkán mellékhatásként hányás, hányinger, illetve kontrasztanyag allergia. Az allergiás reakciók közül a legismertebb a bőrreakció, apró kiütések, viszketés, súlyosabb szövődménye a gége oedema, illetve az anaphylaxias shock. A bőrre használt jódos lemosás esetén előforduló érzékenység nem azonos a kontrasztanyag érzékenységgel! Természetesen ezek elhárítására a CT laboratóriumnak fel kell készülnie, nagyon ritkán szükség lehet az intenzív osztály bevonására is.
Szájon át adott kontrasztanyagok
Hasi illetve kismedencei vizsgálatokhoz szájon át történő kontrasztanyag adásra van szükség a belek kitöltésére. Ezen kontrasztanyagoknál a fent említett allergiás reakciókkal nem kell számolni. A mennyiség, illetve az itatás módja azonban különböző. Hasi és kismedencei vizsgálathoz az új készülék gyorsasága és nagy felbontóképessége miatt ma már vizet használunk. Felső hasi vizsgálatoknál 6-7 dl- vizet adunk. A teljes bélhuzam kitöltéséhez a folyadék 1 liter víz, melyet a beteg 40 perc alatt folyamatosan fogyaszt el . Néhány esetben nagymértékben higított Gastrographin oldatot is használunk. A vizsgálat ezt követően történik. Altatásos hasi vizsgálatok esetén ma már nem itatjuk meg a gyermekeket.
Összefoglalva
A szóban történő felvilágosítás közvetlenebb, megfigyelhetők a reakciók, és visszakérdezhetünk, vajon megértették-e mondandónk lényegét. A csak írásos tájékoztatás személytelenebb, kevesebb lehetőség van a visszakérdezésre. A kettő együtt azonban nagyon jól alkalmazható és kötelező. A vizsgálat csak akkor végezhető el kiskorú gyermeknél, ha a szülő ( vagy a gyámügyi igazolással bíró törvényes képviselő) a vizsgálathoz, a kontrasztanyag adagoláshoz illetve az altatáshoz írásos hozzájárulását adja.
Dr. Temesi Mihályné
 Magyarországon kb. 20 féle kullancs él, de nem mindegyik terjeszt az emberre is veszélyes betegséget (és amelyik igen, az sem mindig fertőzött). A kullancs a tölgyerdőket és az árnyékos helyeket kedveli, az erdő aljnövényzetében, a bozótosokban tartózkodik a legszívesebben.A kullancsok fűről, gazról és bokrokról is (legfeljebb 1,5 méter magasságban) ráakaszkodhatnak az ember bőrére. A vért adó gazdára hang- és szaginger hatására ejti rá magát. Leggyakrabban a saját kertjében “kaphat” az ember kullancsot! A kullancs a bőr átszúrása előtt érzésteleníti azt – így észre sem vesszük, hogy ránk akaszkodott és néha napokig észrevétlenül szívhatja a vérünket. Ezért fontos, ha “kullancsos” helyen járunk minden este meg kell néznünk, nézetnünk magunkat főleg a hajlatainkat (hónalj, combhajlat stb.) gyermekeknél pedig még a fül környéki hajas fejbőrt is tüzetesen át kell vizsgálni.
Magyarországon kb. 20 féle kullancs él, de nem mindegyik terjeszt az emberre is veszélyes betegséget (és amelyik igen, az sem mindig fertőzött). A kullancs a tölgyerdőket és az árnyékos helyeket kedveli, az erdő aljnövényzetében, a bozótosokban tartózkodik a legszívesebben.A kullancsok fűről, gazról és bokrokról is (legfeljebb 1,5 méter magasságban) ráakaszkodhatnak az ember bőrére. A vért adó gazdára hang- és szaginger hatására ejti rá magát. Leggyakrabban a saját kertjében “kaphat” az ember kullancsot! A kullancs a bőr átszúrása előtt érzésteleníti azt – így észre sem vesszük, hogy ránk akaszkodott és néha napokig észrevétlenül szívhatja a vérünket. Ezért fontos, ha “kullancsos” helyen járunk minden este meg kell néznünk, nézetnünk magunkat főleg a hajlatainkat (hónalj, combhajlat stb.) gyermekeknél pedig még a fül környéki hajas fejbőrt is tüzetesen át kell vizsgálni.
Mit tehet Ön, ha kullancs-csípés érte?
 Ha felfedeztünk egyet (vagy többet) minél hamarabb távolítsuk el bőrünkből, de nem mindegy hogy hogyan! A kullancs eltávolítására ne használjuk azokat a régebben ajánlott módszereket, amelyek a kullancs légzését akadályozzák! Nem célszerű olajat, vietnami kenőcsöt, alkoholt vagy bármilyen más anyagot a kullancsra csepegtetni, mert az oxigénhiánnyal küzdő kullancsból még több vírus juthat az ember vérkeringésébe. Nem szabad a kullancs potrohát semmivel sem bekenni, sőt megfogni sem, megnyomni, mert lehet, hogy ekkor “köpi” a kórokozót szervezetünkbe! Legjobb, ha kullancskiszedő-csipesszel közvetlenül a bőrfelszínen fogva kivesszük, de ha ez nem áll rendelkezésre meg lehet próbálni hosszabb körmű hüvelyk és középső ujjal. A kullancsot lehetőleg egészen elöl, közel a fejéhez kell megfogni. Egyes vélemények szerint csavaró mozdulattal kell kihúzni, mások szerint kerüljük a csavaró mozdulatokat. A tapasztalatok azt mutatják, hogy pár órán belül kapott kullancs körömmel, csavaró mozdulat nélkül enyhe húzással többnyire kijön fej beszakadás nélkül.
Ha felfedeztünk egyet (vagy többet) minél hamarabb távolítsuk el bőrünkből, de nem mindegy hogy hogyan! A kullancs eltávolítására ne használjuk azokat a régebben ajánlott módszereket, amelyek a kullancs légzését akadályozzák! Nem célszerű olajat, vietnami kenőcsöt, alkoholt vagy bármilyen más anyagot a kullancsra csepegtetni, mert az oxigénhiánnyal küzdő kullancsból még több vírus juthat az ember vérkeringésébe. Nem szabad a kullancs potrohát semmivel sem bekenni, sőt megfogni sem, megnyomni, mert lehet, hogy ekkor “köpi” a kórokozót szervezetünkbe! Legjobb, ha kullancskiszedő-csipesszel közvetlenül a bőrfelszínen fogva kivesszük, de ha ez nem áll rendelkezésre meg lehet próbálni hosszabb körmű hüvelyk és középső ujjal. A kullancsot lehetőleg egészen elöl, közel a fejéhez kell megfogni. Egyes vélemények szerint csavaró mozdulattal kell kihúzni, mások szerint kerüljük a csavaró mozdulatokat. A tapasztalatok azt mutatják, hogy pár órán belül kapott kullancs körömmel, csavaró mozdulat nélkül enyhe húzással többnyire kijön fej beszakadás nélkül.
A fej nem baj, ha bent marad a bőrben az nem okoz különösebb problémát, mint bármely idegen test – kis reakciót kelt majd kilökődik (ez valójában nem is a feje, hanem az állkapcsa). Sőt egyesek szerint jó megoldás az is ha éles késsel levágjuk, lefejezzük a kullancsot közvetlenül a bőr felszínén. Ha pár napon belül mégsem lökődik ki, el kell távolítani, mert gyulladást okozhat (viszont fertőzést már nem terjeszt).
Ezután jód oldattal (Betadine) kenjük be a kullancs helyét. Általában 7-10 nap alatt eltűnik a kis vörös csomó nyomtalanul. Fertőzést jelez, ha néhány hét múlva a kullancscsípés helye körül kör alakban halvány pír jelentkezik, amely gyakran nem igazán feltűnő, nem viszket és nem fáj. Ez a bőrtünet csak a fertőzöttek kb. 2/3-ában jelenik meg.
Kb. 20-30 %-ban a fertőzésnek semmi tünete nincs – csak később jelennek meg, esetleg az izületi, idegi vagy szívtünetek! Ezért tanácsos minden ilyen esetben orvoshoz fordulni. Korai stádiumban a fertőzés jól gyógyítható, gyógyszeres kezeléssel. A fertőzött kullancsokból a kórokozó emberre való átvitelének valószínűsége annál kisebb, minél hamarabb eltávolítjuk a kullancsot (Az agyvelőgyulladás szempontjából 4-6 óra, a Lyme-betegség szempontjából 24 óra számít biztonságos időnek.).
Mi a kullancs-csípés által terjesztett agyvelőgyulladás?
A kullancs-csípés által terjesztett agyvelőgyulladás súlyos, életveszélyeztető megbetegedés lehet, amely vírussal fertőzött kullancsok csípésével terjed. Hazánkban átlagosan minden ezredik kullancs fertőzött az agyhártya-, agyvelőgyulladást (enkefalitiszt) okozó vírussal.
Hol fordul elő a vírus?
Európában az alábbi országok veszélyeztettek:
Németország, Ausztria, Svájc, Svédország, Lengyelország, Horvátország és Szlovénia.
A vírus Magyarországon a következő régiókban honos:
Budapest és környéke, Zala megye, Somogy megye, Vas megye, Győr-Sopron megye, Komárom-Esztergom megye, Fejér megye, Veszprém megye, Baranya megye, Nógrád megye, Heves megye, Borsod-Abaúj-Zemplén megye.
A kullancs-csípés által terjesztett agyvelőgyulladás lefolyása és az általa okozott komplikációk:
- A betegség első tünetei a vírusfertőzött kullancs csípését követő 5-14 napon belül lépnek fel az oltatlan személyek kb. egyharmadánál, láz, fejfájás, rossz közérzet, végtagfájdalmak formájában.
- A betegek egyötödénél fejlődik ki a betegség agyhártyagyulladással, agyvelőgyulladással, agyvelő- és gerincvelő-gyulladással járó második fázisa, amely a kullancs-csípést követő 4. héten kezdődik. A máj sejtjeit és a szívizmot is megtámadhatja a vírus. Súlyos esetekben arcideg bénulás, a tarkó, a vállöv és a karok bénulása léphet fel.
- A kullancs-csípés által terjesztett agyvelőgyulladás következménye lehet hosszantartó fejfájás, szellemi leépülés és részleges bénulás. Megbénulhatnak a végtagok és a légzésért felelős izmok is, valamint epilepsziára emlékeztető görcsök következhetnek be. A betegség nagyon ritkán halálos is lehet, az esetek kb. 95%-ban nyom nélkül gyógyul.
Hogyan terjed a kullancs-csípés által terjesztett agyvelőgyulladást okozó vírus?
 A kullancs-csípés által terjesztett agyvelőgyulladás európai elterjedési területén csaknem 20-500. kullancs fertőzött a vírussal és képes a betegség terjesztésére. A kullancsok számára a legkedvezőbb életteret a mérsékelt éghajlati klíma és a magas páratartalom jelenti. Különösen veszélyeztetett területek az erdők szélei, a tavak és folyók melletti ligetes részek, a védett erdők aljnövényzete és a lombos erdők, valamint a tűleveles erdők közötti átmeneti részek.
A kullancs-csípés által terjesztett agyvelőgyulladás európai elterjedési területén csaknem 20-500. kullancs fertőzött a vírussal és képes a betegség terjesztésére. A kullancsok számára a legkedvezőbb életteret a mérsékelt éghajlati klíma és a magas páratartalom jelenti. Különösen veszélyeztetett területek az erdők szélei, a tavak és folyók melletti ligetes részek, a védett erdők aljnövényzete és a lombos erdők, valamint a tűleveles erdők közötti átmeneti részek.
Milyen más betegségeket terjeszt a kullancs?
A kullancs-csípés által terjesztett agyvelőgyulladás vírusa által kiváltott megbetegedésen kívül a kullancs egy baktérium által okozott megbetegedést is terjeszt, az úgynevezett Lyme – borrellosist. (Lyme /ejtsd: lájm/ egy amerikai kisváros Connecticut államban – itt fedezték fel 1977-ben). A megdöbbentő viszont az, hogy sokkal gyakoribb a Lyme-kórt előidéző baktérium a kullancsokban mint az agyhártya-, agyvelőgyulladást okozó vírus. Vidékünkön kb. minden 10. kullancs magában hordozza a Lyme-kór kórokozó baktériumát, melyet vérszívás közben a szervezetbe juttathat. A Lyme-kórt egy baktérium okozza, a betegség nagyon hosszú ideig is elhúzódhat. Kezdetben, a kullancs csípése után néhány nappal egy piros, körkörös, gyűrű alakú folt jelenik meg a bőrön, ami aztán magától elmúlik. A betegséget nem könnyű megállapítani, de kezelni kell, mert ha krónikussá válik, ízületi gyulladást, (akár részleges mozgásképtelenséget is), arcidegbénulást, idegrendszeri panaszokat, memóriazavart, szívritmuszavar, szívizomgyulladást bőrgyulladást, az agyhártya, az agyvelő és az gerincvelő gyulladását is okozhatja és nagyon komoly fájdalommal jár. Antibiotikumokkal kezelik, de a terápia évekig is tarthat. A krónikus Lyme-betegségről még nem tudnak mindent, sőt pontosan körülírni sem tudják, mert a lehető legkülönbözőbb tünetekkel járhat együtt. Borrellosis elleni védőoltás jelenleg még nem áll rendelkezésünkre.
Hogyan tudunk védekezni?
A már kialakult betegséggel szemben megbízható gyógyszeres kezeléssel jelen pillanatban nem rendelkezünk. A hatékony védelmet a betegség megelőzése jelenti, amit adott időben védőoltással biztosíthatunk.
Az oltás:
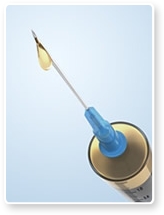 Az oltás csak az agyvelőgyulladás ellen véd és egy éves kortól kaphatják a gyerekek. A nyári időszakban az első oltást 2 hét múlva követi a második, ezt pedig két hét múlva a harmadik (gyorsított oltási rend), télen viszont az elsőt egy-három hónap múlva a második. Mindkét esetben az oltást az utolsó után kb. 1 évvel meg kell ismételni. Körülbelül három évig véd, utána ismételni kell. A Lyme-kór megelőzésére ma még nincs (!) hatékony védőoltás.
Az oltás csak az agyvelőgyulladás ellen véd és egy éves kortól kaphatják a gyerekek. A nyári időszakban az első oltást 2 hét múlva követi a második, ezt pedig két hét múlva a harmadik (gyorsított oltási rend), télen viszont az elsőt egy-három hónap múlva a második. Mindkét esetben az oltást az utolsó után kb. 1 évvel meg kell ismételni. Körülbelül három évig véd, utána ismételni kell. A Lyme-kór megelőzésére ma még nincs (!) hatékony védőoltás.
Fontos megjegyezni:
- Kullancsveszélyes időszakban (tavasztól a téli fagyok beálltáig) a bozótos, bokros területeken zárt ruházattal vagy kullancsriasztó szerekkel védekezzünk a kullancscsípés ellen.
- Nem minden kullancs fertőzött, de jobb elővigyázatosnak lenni, minél hamarabb a megfelelő módon távolítsuk, vagy távolíttassuk el a kullancsot.
- Általában van bőrtünet – jelezve fertőzöttséget, de lehet minden bőr tünet nélkül is fertőzött valaki.
- A fertőzöttséget ill. az ellene való védekezést vérvételi mintából lehet kimutatni.
- A Lyme-kór megfelelő gyógyszeres kezeléssel meggyógyítható, ha korai stádiumban kerül felfedezésre!
Megelőzés:
Jelenleg hazánkban kullancshisztéria kapott lábra. Józanul meg kell ismerni a kullancs élettanát és száműzni kell a számtalan tévhitet! Nem szabad feladni a kirándulás örömét és jótékony hatásait.
Ajánlatos zártan öltözködni (de ez nem jelenti azt, hogy asztronauta ruházatot rendszeresítsünk)! Felnőttek esetében az alsó testrészt kell védeni. Haladás közben akár meztelen felsőtesttel is kirándulhatunk (a kullancs az alsó régióban tanyázik és irtózik a napfénytől!). Gyermekeknél természetesen a felső testrész is védendő. Minden korosztálynak ajánlatos a “sültös sapka”. Pihenéskor, főleg leüléskor és leheveredésnél legyünk óvatosak. A kullancs is az árnyékos helyen vár áldozatára. Mivel az esetek túlnyomó többségében az erdő vadjai az áldozatok, így az emberek közül is a szőrmeszerelésben pihenőket részesíti előnyben. A kemény farmer helyett jobb búvóhely a puha flanel vagy melegítő, főleg a kordbársony.
A szagok és illatok is fontos szerepet játszanak a rovarok életében. Jó néhány turistatársat és erdészt ismerek, akiknek nincsenek kullancs gondjaik. Mindenesetre a rövidnadrágosoknak ajánlatos fedetlen lábszáraik illatosítása kullancsriasztó szerekkel. A kémiai készítmények gyakori alkalmazása viszont veszélyeket is rejt magában! A Polybé tabletta szedéséről nem egyértelmű az orvosok véleménye.
Végezetül, a kirándulás befejeztével a legfontosabb mezítelen testünk átvizsgálása. A kullancs a vékonyabb bőrrel rendelkező hajlatokat kedveli, főleg a térdhajlatban és az ágyék útvesztőin. Ezért ajánlatos külső segítséget is igénybe venni és tusfürdővel zárni a vizsgálódást. Vigyázat, mert a lustább kullancsok még a levetett ruházatban is várhatják sorsuk jobbra fordulását.
A kullancscsípés a rovarcsípésektől eltérően teljesen fájdalommentes.Az orvostudomány is tanulhatna tőle, hogy milyen gondosan és szakszerűen választja meg a “szondázás” helyét. Nyálával érzésteleníti a bőrfelületet, majd speciálisan képzett első lábaival vág rajta rést és egyúttal lehorgonyozza magát. Ormánya egy olyan szakszerűen kiképzett szigonyegyüttes, amely csak előrefelé képes haladni (hasonló az ingujjunkba akadt kalászhoz).
Az első órákban csak nyiroknedvet szív. Rendszerint 4-6 óra múltán megtalálja a legközelebbi kapilláris véreret. Átvágva az érfalat, most már célhoz ért! Megkezdődhet a vér lassú kiszivattyúzása. A véralvadást nyálával képes meggátolni. A vérszívás időtartama a kullancs nemétől és fejlettségi állapotától függ. A hímnek elég néhány órai szívás, míg a nimfa (az ivarérett “lány”) már napokig szinte megrészegül az éltető vértől. A petézni készülő anya több mint egy hétig csüng a véradó állomáson. A tömlőszerű potroh hihetetlenül rugalmas. Borsó, sőt lóbab nagyságúra is duzzadhat. Ilyenkor zsírfényű és ólomszürke. A potrohon belül kesztyűszerű bélrendszer működik.
Téves hiedelem, hogy a potroh végén légzőnyílás vagy kloáka lenne. Az ürüléket visszaöklendezi a gazdaállatba. És ez a főveszély, mert ha fertőzött a kullancs, a fertőzést átviszi az áldozatra.
A kullancs eltávolítása
Nem kell pánikba esni és másnap, ünnepek után orvoshoz szaladgálni. Az a fontos, hogy minél hamarabb szabaduljunk meg a betolakodótól. Ezért lehetőleg magunk segítsünk a bajunkon. A csípés napján viszonylag még könnyű bőrünkről letépni (ujjal, körömmel vagy bicskával).
 Azonnal pusztítsuk el! Két körmünk között agyonnyomhatjuk. Fontos, hogy a tetemet emésztőcsatornába vagy tűzbe dobjuk és kezet mossunk. A fej beleszakadása egy másik hiedelem forrása. A fej kitinpáncélból van és ha netán bennszakad, néhány nap múlva kilökődik magától mint az apró szálka. Szívóormányán elhanyagolható fertőzőanyag van. Annál veszélyesebb viszont a potroh felszakadása. Akkor szinte biztos, hogy a seben keresztül a fertőzött kullancs béltartalma bekerül a szervezetünkbe. Ezért nem szabad tűvel, hegyes vagy lapos végű csipesszel operálni. De a legrosszabb, ha a kullancs kiálló potrohát benyálazva vagy bezsírozva spirálisan tekergetni kezdjük. A megrémült állat egyfelől igyekszik még beljebb ásni magát, másrészt a potroh ingerlése fo kozottabb öklendezésre készteti. Szinte pumpáljuk magunkba a fertőzött béltartalmat.
Azonnal pusztítsuk el! Két körmünk között agyonnyomhatjuk. Fontos, hogy a tetemet emésztőcsatornába vagy tűzbe dobjuk és kezet mossunk. A fej beleszakadása egy másik hiedelem forrása. A fej kitinpáncélból van és ha netán bennszakad, néhány nap múlva kilökődik magától mint az apró szálka. Szívóormányán elhanyagolható fertőzőanyag van. Annál veszélyesebb viszont a potroh felszakadása. Akkor szinte biztos, hogy a seben keresztül a fertőzött kullancs béltartalma bekerül a szervezetünkbe. Ezért nem szabad tűvel, hegyes vagy lapos végű csipesszel operálni. De a legrosszabb, ha a kullancs kiálló potrohát benyálazva vagy bezsírozva spirálisan tekergetni kezdjük. A megrémült állat egyfelől igyekszik még beljebb ásni magát, másrészt a potroh ingerlése fo kozottabb öklendezésre készteti. Szinte pumpáljuk magunkba a fertőzött béltartalmat.
Csípés utáni teendők
Mindenekelőtt fertőtlenítsük a csípés helyét (jód, alkohol, kölni). Jegyezzük fel a csípés helyszínét és időpontját. Figyeljük testünkön a csípés helyét 5-6 héten keresztül. Egy-két napon belül általában körömnyi nagyságú bőrpír szokott jelentkezni rendszerint viszketés kíséretében. Ez jelzi a “csatatér” helyszínét. Megindul a szervezet védekező mechanizmusa. A foltocskák rendszerint maguktól is elmúlnak. Fertőzés esetén azonban másfajta foltok is jelentkezhetnek. Néhány hét múltán a körkörös, ún. “kokárda foltok” már a Lyme-kór előhírnökei. Egy-két hét elteltével ugyan ezek is elmúlhatnak, de a korán beküldött vérminta szerológiai vizsgálata lehet, hogy még nem mutatja ki a fertőzöttséget (negatív a lelet). Várni kell még néhány hetet. Egy másik tünet a “nyári influenza”: fejfájás, láz, nyirokcsomó-duzzanat, izomláz, esetleg torokgyulladás. Ez egy bonyolult tünetegyüttes. Orvosnak is fejtörést okozhat. Mindenesetre az egyik kórokozó lehet egy elfelejtett kullancscsípés is…
Mit tegyek, ha gyermekem balesetet szenved?
Az alábbiakban röviden összefoglaljuk, mit kell tenni a leggyakoribb gyermekbalesetek esetén:
Idegentest lenyelése esetén:
forduljunk azonnal orvoshoz, mert bár a lenyelt tárgyak gyakorta néhány nap alatt természetes módon kiürülnek a szervezetből, mégis, néha bekerülhetnek a légutakba vagy méretüknél, alakjuknál fogva elakadhatnak a tápcsatornában. A lenyelt tárgyat semmiképpen se próbáljuk hánytatással kihozni, mert a visszaerőltetett idegentest életveszélyes nyelőcsősérülést okozhat.
Égési sérülés esetén:
az első teendő az égett bőrfelület azonnali és legalább húsz-huszonöt perces hűtése folyóvízzel vagy vizes borogatással. Ezen kívül semmit sem szabad a sérült testrészre tenni. A gyermek tenyérfelületénél nagyobb kiterjedésű égés biztosan orvosi ellátást -, a 4-5 tenyérnyi sérülés már kórházi kezelést igényel, a húsz tenyérnyi égés már életveszélyes lehet. Ha nincsen elég kötszer, a hűtés után bugyoláljuk tiszta, vasalt lepedőbe a gyermeket és itassuk bőven folyadékkal, amíg a mentő megérkezik.
Áramütés esetén:
ha az áram ki és belépési helyén kis égési sérülést találunk feltétlenül vigyük orvoshoz a gyermeket. Ez ugyanis azt jelzi, hogy olyan nagy energia-behatás érte a szervezetet, ami miatt szívműködési zavar is jelentkezhet. Szerencsétlen esetben szívmegállás vagy eszméletvesztés következik be, az áramtalanítás után kezdjük meg a mesterséges lélegeztetést, amíg a mentő megérkezik.
Fejsérülés esetén:
feltétlenül orvoshoz kell fordulni, ha a baleset után – akár azonnal, akár órákon belül- a gyerek elveszíti az eszméletét vagy sápadt, szédül, fejfájásra, hányingerre panaszkodik, esetleg hány. Az ilyen tünetek mögött nem csak agyrázkódás, hanem életveszélyes koponyaűri bevérzés is lehet. Fejsérült gyermeket fekve, lehetőleg mentővel kell a kórházba szállítani, gyalog, főképpen egy másik gyermek kíséretében orvoshoz küldeni veszélyes. Akkor is orvoshoz kell fordulni, ha a baleset után a fejen széles duzzanat alakul ki, vagy a fülből vér szivárog, esetleg a szem körül alakul ki lila bevérzés, mert ezek a tünetek koponyatörésre utalhatnak.
Gyógyszermérgezés esetén:
akkor is hívjunk mentőt, ha a gyerek jól van. A gyanús gyógyszerekből vigyünk magunkkal mintát és próbáljuk megbecsülni, hány tabletta hiányozhat. Az eszméletlen beteget nem szabad sem felültetni, sem hanyatt fekve magára hagyni, mert egy esetleges hányás fulladást okozhat. Ehelyett felhúzott lábakkal stabil oldalfekvésbe kell elhelyezni, amíg a segítség megérkezik.
Harapott sérülés után:
ajánlatos orvossal konzultálni, még akkor is, ha maga a seb jelentéktelennek látszik, mert fennállhat a veszettség lehetősége. Ez ugyanis nem gyógyítható, halálos betegség, azonban gyanús körülmények között védőoltással biztonsággal megelőzhető. Mély sebbel minden körülmények között, lehetőleg egy-két órán belül ajánlatos a sebészeten jelentkezni. Többórás késedelem a seb fertőződése miatt már lehetetlenné teszi az optimális sebellátást. A mély sebekre tiszta kötésen kívül semmit se tegyünk. Erős vérzés esetén – hasonlóan a szúrt-lőtt hasfali vagy mellkasi sérüléshez – sok gézlapból álló úgynevezett nyomókötést kell tenni, mert a szakszerűtlenül felhelyezett szorítókötés többet árt, mint használ.
Végtagtörés esetén:
a fájdalom hamar orvoshoz viszi a beteget, de nem is érdemes várakozni: a fájdalmas duzzanat vagy alakváltás alapján gyanítható a csonttörés, ám az esetleges repedés utáni teendőket is inkább az orvos diktálja.
(A Heim Pál Gyermekórház szakmai ajánlása nyomán)
Mit tegyek, ha gyermekem lázas?
Bevezetés
Jelen kiadvány szülők/gondviselők részére igyekszik összefoglalni a lényeges tudnivalókat gyermekkori lázas állapot otthoni ellátása esetén. Az útmutató a Nyugat-Európában már elterjedt szülői tájékoztatók mintájára készült, adaptálva azt a hazai viszonyokra.
A gyermekkori lázas állapotok gyakorisága és a lázas állapotok ellátásával kapcsolatban szülők részére összeállított, sajtóban, interneten stb. keringő, sokszor ellenőrizetlen forrásból származó anyagok, másrészt a láz kapcsán jelentkező szülői aggodalom, sokszor tehetetlenség egyaránt indokolttá tette, hogy egy hazai gyakorlati kiadvány segítsen az eligazodásban.
A kiadvány gyógyszeres kezelésről szóló részben elvekről írunk, dózisokról nem esik szó, tekintettel arra, hogy új készítmények is megjelenhetnek. Lázcsillapítót manapság inkább csak közérzet-javitási célból adunk. Ennek biztosítására célszerű lehet otthon lázcsillapítót tartani. A lázcsillapító adagolását a készítményhez csatolt betegtájékoztató szerint kell végezni, kivéve, ha azt az orvos másképp nem rendeli.
A láz gyermekkorban
A láz gyermekkorban gyakran előforduló, emelkedett testhőmérséklettel járó állapot. A láz nem oka a betegségeknek, csupán kísérő tünete! A láz a szervezet betegséggel szembeni védekezésének részeként akár hasznos is lehet. Megjelenése mégis sokszor aggasztó lehet a szülők/gondviselők számára, ezért gyakran fordulnak ilyenkor az orvoshoz. Szerencsére a lázas állapot az esetek túlnyomó többségében gyorsan és problémamentesen megoldódik, otthoni ápolás mellett is. Előfordulhat azonban, hogy nem következik be a hamarosan várt javulás vagy esetleg állapotromlás észlelhető. Mindezek a ritka komplikációk komoly betegség vagy fertőzés jelei lehetnek, ezért ilyenkor feltétlenül indokolt az orvoshoz fordulás!
A lázas állapot emellett a szervezet számára fokozott folyadékveszteséggel is jár, amit nagyon fontos pótolni a kiszáradás elkerülése céljából!
Rossz általános állapotban levő lázas gyermeknél még a kezelőorvoshoz fordulás előtt célszerű lehet a lázcsillapítás megkezdése. Az időben elkezdett lázcsillapítás sokszor az orvosi vizsgálatot is megkönnyítheti. Fokozatosan romló általános állapot esetén azonban késlekedés nélkül orvoshoz kell fordulni.
A láz és a beteg állapotának súlyossága
A magasabb testhőmérséklet odafigyelést igényel. Ugyanakkor a láz mértéke vagytartóssága legtöbbször önmagában nem alkalmas egy gyermek állapota súlyosságának megítéléséhez. Különösen igaz ez egészen fiatal csecsemőknél! 6 hónaposnál fiatalabb csecsemő esetében láz ritkán jelentkezik. Ha mégis fellép, azt nagyon komolyan kell venni, mert akár súlyos betegség kísérőjele is lehet. 3 hónaposnál fiatalabb csecsemő 38 oC-os vagy ennél magasabb láza illetve 3-6 hónapos csecsemő 39 o C –os vagy ennél magasabb láza általában kórházi kivizsgálást indokol!
Azonban ebben az életkori periódusban alkalmazott kötelező és ajánlott védőoltások nem kívánatos hatásaként is jelentkezhet esetleg magasabb láz, mely előfordulhat az oltást követő néhány napban anélkül, hogy a háttérben súlyos betegség állna. Ennek elkülönítése a súlyos állapottól orvosi feladat, tehát ilyen esetekben is feltétlenül konzultálni kell orvossal.
Csecsemőknél testhőmérsékletet legmegbízhatóbban a végbélben lehet mérni. Végbélben mérve a lázmérő által mutatott érték 0,5 oC-al magasabb, mint hónaljban mérve –ld. Táblázat!
Hónaljban mért értékek:
36-37 °C normális testhőmérséklet
37-38 °C hőemelkedés
38-39 °C mérsékelt láz
39-40,5 °C magas láz
40,5 °C felett igen magas láz
Végbélben mért értékek:
36,5-37,5 °C normális testhőmérséklet
37,5-38,5 °C hőemelkedés
38,5-39,5 °C mérsékelt láz
39,5-41 °C magas láz
41 °C felett igen magas láz
Első várható kérdések
Ha gyermeke lázas állapota miatt felhívja az orvosi rendelőt/ügyeletet, előre készüljön rá, hogy gyermeke általános egészségi állapotáról és egyéb tüneteiről is kérdezhetik. Ezekről tehát előre próbáljon meg minél pontosabban tájékozódni. Mindez azért fontos, mert sokszor ezek segíthetnek eldönteni, hogy elegendő –e az otthoni ápoláshoz tanácsot adni vagy azonnali orvosi vizsgálatra van-e szükség.
Komplikált esetben természetesen a mentők is hívhatók.
A betegvizsgálat és a láz okának kiderítése
Az orvos annak érdekében vizsgálja meg gyermekét, hogy kiderítse a láz okát és, hogy kizárja a súlyos betegségek/fertőzések lehetőségét. Ennek érdekében a vizsgáló orvos egyéb diagnosztikus vizsgálatokat is kezdeményezhet.(vérvétel, vizeletvizsgálat, röntgen), és előfordulhat, hogy azonnal kórházba utalja gyermekét. Előfordulhat, hogy még teljes kivizsgálással sem találják a láz okát azonnal. A vizsgálat során dől el az is, hogyan tovább. A legtöbb esetben a lázas gyermekek otthon ápolhatók. Esetenként ilyenkor is szükség lehet azonban orvosi ellenőrzésre! Jelezni kell azt is, ha nem megoldható az otthoni ápolás! Csupán a gyerekek egy nagyon kis hányada igényel lázas állapot esetén kórházi felvételt, illetve kivizsgálást.
Elérhetőség, további segítségkérés lehetősége
Azt is célszerű tisztázni, hogy ilyen esetben Önök telefonon vagy személyesen kapcsolatba tudnak-e lépni az egészségügyi szolgálattal a nap bármely szakában, beleértve az éjszakát is. Saját elérhetőségüket is célszerű megadni (visszahívás lehetősége!)
Az egészségügyi személyzettől tanácsokat kaphatnak a figyelemfelkeltő tünetekről vagy a további segítségkérés lehetőségéről is.
Hasznos kérdések az orvoshoz/védőnőhöz/nővérhez
- Hogyan lehet elviselhetőbbé tenni a lázas állapotot?
- Mikor és hogyan érdemes segítséget kérni?
- Hogyan ellenőrizhető a lázas gyermek éjjel is, ha szükséges
Lázcsillapítás
Egyes gyógyszerek (lázcsillapító szerek), pl. a paracetamol és az ibuprofen megkönnyítik a láz elviselését, és egyben csillapítják is azt. Az ibuprofen gyulladáscsökkentő hatása is segít. Ugyanakkor ezek a szerek nem gyógyítják meg magát a lázat kiváltó betegséget, és lázgörcs kivédésére sem alkalmazhatók.
A lázcsillapító gyógyszerek lázcsillapításra és a beteg komfortérzetének javítására szolgálnak. Ilyen célból lázas betegnek nyugodtan adhatók, ha más kizáró ok nincs (pl. allergia az adott szerre). Egyszerre azonban nem adható a kétféle lázcsillapító! Viszont ha az egyik nem segített, később adható a másik.
Lázcsillapítók esetén, akárcsak más gyógyszerek esetében is, a gyógyszer-túladagolás veszélyének elkerülése céljából mindig figyelmesen olvassa el a betegtájékoztatót vagy kérdezze meg kezelőorvosát további információkért!
Figyelem! Szalicilát-tartalmú lázcsillapítók adása 10 éves életkor alatt nem javasolt! Az antibiotikum nem lázcsillapító, annak adása csak orvosi utasításra kezdhető meg.
Az utóbbi évtizedben a fizikális lázcsillapítást sok kritika érte, főleg a kellemetlen szubjektív élmények miatt. Sok helyen nem is javasolják ezért ezt a módszert. Ugyanakkor magas láz esetén a kíméletes, mértékkel, óvatosan alkalmazott, tolerálható fizikális hűtés gyógyszeres lázcsillapítással kombináltan hatásos lehet, magas láz esetén. Alkalmazása megkímélheti a szervezetet a gyógyszerek sokszor fölöslegesen gyakori adásától is.
Gyermek számára a kíméletesen végzett hűtőfürdő jelentheti a legkevesebb szubjektív kellemetlenséget. A didergést mindenképpen el kell kerülni, mert akadályozza a hőleadást.
Segíthet, ha az aktuális testhőmérsékletű (tehát nem hideg!) fürdővizet, lassan, óvatosan hűtjük, amíg nem kellemetlen, de 31 oC alá ilyenkor se hűtsük a vizet! Gyakran kavargassuk, és a kellemesen langyos vízzel locsolgassuk a gyermek testét.
Soha ne alkalmazzunk jéghideg vizet! Soha ne hagyjuk egyedül a lázas gyermeket a fürdőkádban!
Hatásosabb a hűtés, ha csak mellig ér a víz, és a szabadon maradó testfelületet locsolgatjuk az összekevert vízzel folyamatosan, mintha nyakig érő vízbe ültetjük bele a gyermeket.
Ne folytassuk a hűtést, ha a testhőmérséklet már 38 oC -ra csökkent!
Szívbeteg gyermek kíméletes hűtőfürdőztetése csak nagyon óvatosan és természetesen csakis szoros felügyelet mellett végezhető!
Kékülés (cianózis), a keringészavar tüneteinek erősödése, didergés, vacogás fokozódása esetén a borogatást azonnal abba kell hagyni, illetve a gyermeket ki kell venni a kádból, mert ilyen esetekben a várttal ellenkező hatást válthatunk ki.
Ilyenkor a beteg testét szárazra kell törölni, és egy ideig kitakarva kell hagyni. Lázas gyermek betakarásakor kerüljük a vastag takarókat, paplant, mert ezek a hőleadás akadályozásával hőpangást okozhatnak, és nem megy le a láz.
Egyéb tanácsok
- Ügyeljen a rendszeres itatásra (szoptatott csecsemőnél az anyatej a legjobb), hogy a folyadékvesztést, kiszáradást elkerüljék
- Figyeljen a kiszáradás jeleire (száraz száj, lepedékes nyelv, könnyek hiánya, aláárkolt szemek, a fejtető szintjéhez képest besüppedt kutacs (kutacs: a kis kerek „puhaság” a csecsemő feje tetején), kevesebb vizelet.
- Bíztassa a gyermeket a további ivásra, ha kiszáradás jeleit észleli. Probléma esetén kérjen újra tanácsot szakembertől!
- Hogyan különítheti el a bőrkiütéseket a bőrvérzésektől a gyermek testén üvegpohár teszttel*?
- Közösségbe ne menjen lázas beteg!
- Ne öltöztessük alul/túl a gyermekeket!
- Ne alkalmazzunk hideg/jeges fürdőt/lepedőbe csavarást !
- Ha a láz oka nem ismert, antibiotikumot nem helyes adni ! Utóbbit csakis orvosi utasításra szabad alkalmazni.
*üvegpohár teszt
Szorítson finoman egy üvegpoharat a kérdéses bőrfelülethez: ha a poháron keresztül nézve a bőrjelenség nem halványodik el, akkor nagy valószínűséggel bőrvérzésről van szó – ha ilyet észlel, azonnal forduljon orvoshoz!
További azonnali segítség kérése szükséges ha
- Ha a gyermeknél az üvegpohár teszttel nem halványodó bőrvérzést észlel, bármikor a betegség során
- A gyermek görcsöl
- A gyermek aluszékonysága fokozódik vagy nem ébreszthető
- A gyermeknél a kiszáradás tüneteit észleli itatás ellenére is
- Újabb szokatlan tünetek jelentkeznek
- A gyermek általános állapota rosszabbodik
- A láz több mint 3 napja tart
- Ha nem megoldott az otthoni gyermekápolás
Lázgörcs: A lázgörcs a 6 hónapos-6 éves gyermekek legalább 3%-ában jelentkezhet láz kapcsán
Teendők lázgörcs esetén
- Maradjon nyugodt
- Ha lehet, jegyezze fel a görcs kezdetét és végét
- Maradjon a gyermek mellett
- Fordítsa a gyermeket oldalára
- Távolítson el minden veszélyes tárgyat a gyermek közeléből pl. éles sarkú bútorokat
- Helyezzen a gyermek feje alá puha alátétet, nehogy beüsse a fejét a padlóba
- Ne adjon szájon át semmit a gyermeknek
- Konzultáljon orvossal
Mentő azonnali hívása indokolt, ha a görcs
- 5 percnél tovább tart illetve Ha gyermeke közben vízben volt és ezalatt nehézlégzése alakult ki
- Ha fejsérülést szenvedett a gyermek
- Ha a gyermek légzése a görcs után nem rendeződik vagy, ha ajkai továbbra is kékek maradnak
Orvosi vizsgálat indokolt továbbá, ha a görcs
- Gyermeke első görcse
- Ha bizonytalan annak megítélésében, rendeződött-e gyermeke állapota a görcs elmúltával
Mindannyiunknak hozzá kell szoknunk az új betegfelvételi adminisztrációhoz. Ennek érdekében az alábbiakban szeretnénk tájékoztatni Önöket arról, hogy minden alkalommal, amikor orvoshoz fordulnak gyermekükkel mire van szükség a gyors és korrekt bejelentkezéshez.
Mit vigyünk feltétlenül magunkkal, ha gyermekünkkel orvoshoz megyünk?
Gyermekünk…
- TAJ kártyáját, mivel ezzel kell igazolni az egészségbiztosítási ellátásokra való jogosultságot
- Lakcím kártyáját, vagy a 2000. január 1. előtt születetteknél a Hatósági Igazolványát, mivel ezzel kell igazolni a magyarországi lakóhelyet, illetve a gyermek személyazonosságát
- Beutalóját, kontroll esetén az előző ambuláns lapját, esetleg előző zárójelentését
A személyi azonosítóról szóló hatósági igazolványnak minősül a 2000. január 1-je előtt kiadott
- Személyi számot tartalmazó személyi lap,
- A személyi számot nem tartalmazó személyi lap, és a személyi számról kiadott igazolás együtt, továbbá
- A személyazonosító jelről kiadott hatósági bizonyítvány. Ha valakinek van ilyen okmánya, annak nem kell csak azért lakcímkártyát kérnie, hogy a személyi azonosítóját igazolni tudja.
Mely járóbeteg-szakellátásokra nem kell beutaló?
- általános és baleseti sebészet
- fül-orr-gégészet
- szemészet
- bőrgyógyászat
- nőgyógyászat
- urológia
- onkológia
- pszichiátria
Nem kell beutaló az ellátás igénybevételéhez abban az esetben sem, ha a beteg állapota az azonnali ellátást teszi szükségessé. Ennek megítélése mindenesetben az orvos feladata.
A fentiekből viszont az következik, hogy minden más járóbeteg-szakellátás igénybevételének az a feltétele, hogy a beteget abeutalásra jogosult orvos oda beutalja. Még a csak, előzetes időpontkéréssel igénybe vehető szakrendelésre is kell beutalót vinni, e nélkül ugyanis a vizsgálat nem vehető igénybe.
Mire érdemes figyelni a beutalóval kapcsolatban?
Sok bosszúságtól kímélheti meg magát és egymást, ha ellenőrzi az alábbi adatok meglétét a beutalón, még akkor, amikor azt megkapja. A Felvételi Irodákban, a járóbeteg-regisztrációs pultoknál ezeket az adatokat be kell írni a számítógépbe, ami a keresgélés és a rögzítés miatt időigényes feladat.
Elengedhetetlen, hogy legyenek kitöltve a személyes adatok:
- név
- lakcím,
- TAJ szám,
- születési idő
Ezen adatok bizonyítják azt, hogy a beutaló orvos kit küldött vizsgálatra. Ettől függetlenül szükséges azonban, a jogosultságot a fent említett kártyák bemutatásával igazolni.
Legyen a beutalón olvashatóan:
- az orvos beutaló munkahelyi kódja (9 jegyű kód)
- az orvos pecsét száma (5 jegyű kód)
- legyen olvasható az orvos neve
- a naplósorszám
Javasolt ellenőrizni, hogy oda, arra a szakrendelésre szól-e a beutaló, ahová menni szeretnének. Ugyanis a regisztrációnál csak arra a szakrendelésre irányíthatják, ahová a beutaló szól.
Ha most arra gondol, hogy nem az Ön feladata mindezt ellenőrizni, akkor igaza van. Az, hogy ezek az adatok pontosan legyenek kitöltve, az a beutalót adó orvos felelőssége. Azonban, ha még sincs minden rendben, pl. hiányos a beutaló, akkor Ön az, aki további várakozásra kényszerül, amíg a szükséges adatot beszerezzük, vagy ha ez nem sikerül, akkor Ön az, aki nem tudja gyermeke részére igénybe venni azt a szolgáltatást, amit szeretne. Ezért mindenkinek a saját érdeke is, hogy ellenőrizze a beutalón szereplő adatokat.
Miután életbelépett a beutalási rend, ezért célszerű, ha a beutalón nevesítve van az-az Intézmény ahová a beteget küldik.
Az elmúlt időszakban, az egészségügyben bekövetkező mindenki által ismert változások miatt, megnövekedett a regisztrációs pultoknál a várakozási idő. Ezért kérjük egyrészt, ha időpontra jönnek, akkor ezt kalkulálják be az indulásnál. Másrészt kérjük, együttműködésüket és türelmüket az adategyeztetésnél, mert minden esetben le kell ellenőrizni az Ön gyermekének adatait, név lakcím, születési idő, TAJ szám, egészségügyi szolgáltatásra való jogosultság, az Önök elérhetőségét stb. Be kell írni a beutalón levő adatokat, az előbb felsorolt számokat. Mindez sok kérdés feltevésével jár és emellett még időigényes feladat is.
Ezért kérjük, és köszönjük az Önök türelmét és együttműködését!
A meleg megterhelheti szervezetünket, ezért a megfelelő (mennyiségű és minőségű), folyadékpótlásra ilyenkor fokozottan szükséges odafigyelni. Különösen igaz ez idősek, betegek és a kisgyermekek vonatkozásában. De a kirándulók, utazók is mindig vigyenek magukkal elegendő folyadékot.
A bőséges folyadékfogyasztás szükségessége
A folyadékvesztés víz és ásványi sók vesztését jelenti, amelyeket pótolni kell, kellő mennyiségű vízzel, amely lehet csapvíz és lehetőség szerint szénsavmentes ásványvíz, limonádé, gyümölcstea, zöldségekből készült ivólevek, gyümölcslevek, bár ezek fokozott cukortartalmuk miatt nem oltják olyan jól a szomjúságot és hizlalnak is.

A folyadékfelvétel és leadás az egészséges szervezetben egyensúlyban van.
Naponta átlagosan felvett folyadékmennyiség
- táplálkozással kb. 800 ml, ivással kb. 1400 ml
- a szervezeten belüli oxidációs folyamatból kb. 300 ml
Összesen: 2500 ml.
Naponta átlagosan leadott folyadékmennyiség:
- vizelettel kb. 1400 ml,
- bőrön keresztül történő párolgással izzadás nélkül)
- kb. 600 ml, légzéssel 300 ml, széklettel 200 ml
Összesen: 2500 ml.
Ezt az egyensúlyi állapotot egyéb tényezők is befolyásolják, ilyen például az aktív sporttevékenység, a nehéz fizikai megterhelés, az éghajlat, a külső hőmérséklet, a szaunázás, a sírás, a láz, a hasmenés vagy a hányás. Már 2%-os folyadékvesztés esetén is csökken a fizikai és a szellemi teljesítőképesség, megjelennek a kiszáradás első tünetei (fejfájás, koncentrálóképesség csökkenése, szomjúság), ezekre különösen érdemes odafigyelni a már előzőekben felsorolt veszélyeztetett csoportoknál.Ezért soha ne várjuk meg -főleg nagy nyári melegben-, hogy szomjúságérzet jelentkezzen, hiszen ez már a szervezet “vészjelzése”, amellyel azt igyekszik tudatosítani, hogy folyadék bevitelre van szükségünk.
Már a nyelv, száj kiszáradásának kellemetlen érzete előtt fogyasszunk valamilyen folyadékot! Lehetőleg ne jéghidegen egyrészt mert így szinte biztos, hogy ugyan azt a mennyiséget mindjárt ki is izzadjuk, másrészt ez a torkunknak sem tesz jót.
Tippek nyárra
- Váltogassa rendszeresen az Ön által fogyasztott ásványvizek márkáját és típusát annak érdekében, hogy elkerülje egyes ásványi anyagokból túlzott mennyiség felhalmozódását a szervezetében.
- Szárított gyümölcs darabokat tartalmazó gyümölcsteát vagy ízesített feketeteát főzzön meg reggel, hűtse be, így délutánra már kész is a jeges tea, mely citrom- vagy lime karikákkal még jobban oltja a szomjat. A feketekávé és a feketetea koffeintartalma vízhajtó hatású, emiatt mindig igyon meg utána egy pohár vizet vagy ásványvizet.
- Nyáron a nagy melegben kevesebb energiára van szüksége szervezetünknek, ne terheljük túl zsíros, erősen fűszerezett, nehezen emészthető ételek fogyasztásával. Ezt könnyű is betartani, hiszen a hőség idején nem is kívánjuk a nehéz ételeket, inkább frissítő, üdítő jellegű fogásokra vágyunk.
- Forró leves helyett jólesik nyáron egy hősítő, zamatos gyümölcsleves. Minél kevesebb cukorral édesítsük, tejszín helyett natúr joghurttal tegyük krémesebbé
- Ha strandra, tenger-, tópartra megy családjával, barátaival, mindig legyen a táskában elegendő mennyiségű folyadék
- Gondoskodjon a gyermekek folyamatos folyadékellátásáról, ne engedje el őket egy üveg/palack behűtött víz, gyümölcslé, gyümölcstea nélkül játszani sem. Kisebb gyerekek hajlamosak elfeledkezni a szomjúságról, ezért kínálja rendszeresen innivalóval.
- Idősebb korban a szervezet hamarabb kiszárad (csakúgy, mint gyermekkorban), csökken a szomjúságérzet is. Megoldást jelenthet, ha reggel előre kikészít nekik legalább 1-1,5 liter folyadékot, hogy mindig szem előtt legyen, így az idős ember sem feledkezik meg a rendszeres folyadékpótlásról.
Részletes tanácsok a helyes napozásra, az uv index értékeinek megfelelően
Általánosságban a következők mondhatók el a napozással kapcsolatban:
- 11 és 15 óra között egyáltalán nem ajánlott a napon tartózkodni, ezt soha ne felejtsék el!
- Széles karimájú kalap, napszemüveg viselése, napernyő, a fedetlen testrészekre fényvédő krémalkalmazása feltétlenül szükséges. Használjon legalább 15 faktoros napvédő krémet, kétóránként kenje újra bőrét!
UV index 0-2,9 Gyenge sugárzás:
- A sugárzás nem jelent veszélyt az átlagember számára, kivéve a csecsemőket és a nagyon érzékeny bőrűeket.
- Napozás: 60 percnél kevesebb javasolt, érzékenyebb bőrűeknek és kisgyerekeknek ennél kevesebb.
- Ajánlások: Ügyeljen a következőkre: a vízfelület visszaveri a napsugarakat. A fürdőzők fokozottan gondoljanak erre! Azt a bőrfelületet fokozottan védjék, ami ki van téve a visszavert sugárzásnak pl. áll, orr alatti területek.
UV index 3-4,9: Mérsékelt sugárzás – alacsony veszélyességi szintet jelent
- Napozás: 30-45 perc javasolt, érzékenyebb bőrűeknek és kisgyerekeknek ennél is kevesebb
UV index 5-6,9: Erős sugárzás
- Az 5-6,9-es UV index a védtelen bőrfelület számára emelkedett kockázatot jelent, az érzékeny bőrűek 20-30 perc alatt leéghetnek.
- Napozás: Kb. 20 perc, érzékenyebb bőrűeknek és kisgyerekeknek ennél is kevesebb.
UV index 7,0-7.9: Nagyon erős sugárzás
- A 7,0-7,9-es UV index a védtelen bőrfelület számára magas kockázatot jelent. A leégési idő 15-20 perc!
- Feltétlenül szükséges védekezni a leégés ellen!
- Ne csak a strandon védje magát, városnézés, bevásárlás közben is használjon napvédő krémet, öltözzön megfelelően, védje vállát, karját, lábát.
- Ne feledje: A fényvédők helytelen használata fokozza a bőrrák kockázatát! Ahhoz, hogy a gyár által garantált fényvédelem meglegyen, viszonylag jelentős mennyiséget kell felkenni a bőrre. Csökkenti a védelmet az is, hogy a fényvédő krémet napközben letöröljük, leizzadjuk, vagy fürdés után nem kenjük be magukat újra.
- A helyes magatartás tehát: ésszerűen kerülni a napot, ismerni bőrtípusunkat és ennek megfelelően napozni.
UV index 8,0 felett: Extrém sugárzás
- A 8,0 feletti UV index nagyon nagy kockázatot jelent akkor, ha nem védekezünk. Felhívjuk a figyelmet arra, hogy extrém UV sugárzás hazánkban ritkán fordul elő. Extrém sugárzásra kell felkészülni a tengerparton és magas hegyekben nyaralóknak!!!
Ajánlások:
Legyen különösen elővigyázatos! A nem kellően védett bőr nagyon gyorsan, 10 perc alatt leég, keresse az árnyékot, öltözzön fel, a napvédő krémet ujjnyi vastagon kenjen bőrére és kétóránként kenje újra bőrét.Készült az ÁNTSZ ajánlása alapján a Heim Pál Gyermekkórházban








